Γυναικολογία
- Κολπίτιδες
- Δυσμηνόρροια
- Σεξουαλικώς Μεταδιδόμενα Νοσήματα
- HPV
- Εμβολιασμός έναντι του HPV
- Προκαρκινικές αλλοιώσεις του τραχήλου της μήτρας
- Υπερπλασία ενδομητρίου
- Κύστεις των ωοθηκών
- Ινομυώματα
- Ενδομητρίωση
- Γυναικολογικοί καρκίνοι
- Υπογονιμότητα
- Πρόπτωση των γυναικείων γεννητικών οργάνων
- Παθήσεις Μαστού-Μαστογραφία
- Κλιμακτηριακές καταστάσεις-Εμμηνόπαυση
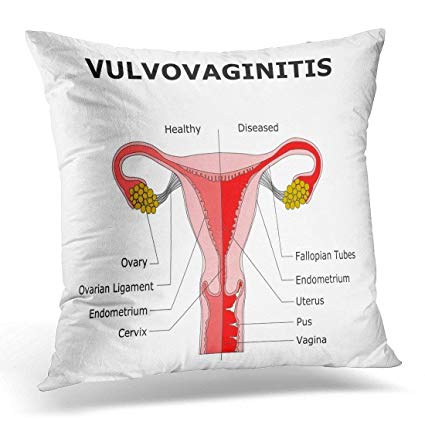 Οι αιδοιοκολπίτιδες στη νεογνική, βρεφική και παιδική ηλικία εντοπίζονται συχνότερα στο αιδοίο και τον κόλπο. Μάλιστα, η αιδοιΐτιδα στην παιδική ηλικία συνήθως συνοδεύεται με φλεγμονή του κόλπου και αντιστρόφως. Σε αυτές τις ηλικιακές ομάδες αφορούν το 87% περίπου του συνόλου των προβλημάτων από τα γεννητικά όργανα και παρατηρούνται συχνοτερα στην ηλικία μεταξύ 2 και 7 χρονών.
Οι αιδοιοκολπίτιδες στη νεογνική, βρεφική και παιδική ηλικία εντοπίζονται συχνότερα στο αιδοίο και τον κόλπο. Μάλιστα, η αιδοιΐτιδα στην παιδική ηλικία συνήθως συνοδεύεται με φλεγμονή του κόλπου και αντιστρόφως. Σε αυτές τις ηλικιακές ομάδες αφορούν το 87% περίπου του συνόλου των προβλημάτων από τα γεννητικά όργανα και παρατηρούνται συχνοτερα στην ηλικία μεταξύ 2 και 7 χρονών.
Μπορεί να οφείλονται σε μη ειδικά αίτια, όπου στις καλλιέργιες δεν απομονώνεται κάποιος μικροοργανισμός και συσχετίζονται με κακή υγιεινή της περιοχής ή σε ειδικά αίτια, που είναι είτε μη μολυσματικής αιτιολογίας (π.χ. φυσικοί-χημικοί παράγοντες, αλλεργιογόνες ουσίες, ανατομικές ανωμαλίες ουροποιητικού ή/και του γεννητικού συστήματος, ανωμαλίες πρωκτικού σωληνα και ξένα σώματα κόλπου), είτε μολυσματικής αιτιολογίας με κύριους εκφραστές τα βακτηρίδια (E. Coli, Enterobacter, Streptococcus), τους μύκητες (Candida albicans), τα πρωτόζωα (Trichomonas Vaginalis) και τις έλμινθες (Enterobius Vemicularis).
Ως προδιαθεσικοί παράγοντες θεωρούνται οι ανατομικοί (στενή σχέση πρωκτού-αιδοίου-κόλπου), οι ορμονικοί (απουσία οιστρογόνων), η δομή του κολπικού επιθηλίου (λεπτό-ατροφικό –ουδέτερο Ph-στερείται γλυκογόνου και απουσιάζει ο κολποβάκιλλος του Doderlein), οι κοινωνικοοικονομικοί παράγοντες, καθώς και διάφοροι άλλοι παράγοντες (ατελής ακόμη ανάπτυξη μικρών και μεγάλων χειλέων αιδοίου-απουσία τρίχωσης εφήβαιου).
Τα κυριότερα συμπτώματα είναι η κολπική υπερέκκριση, το ερύθημα, τα δυσουρικά ενοχλήματα, ο πόνος, το τοπικό οίδημα, η σύμμυση των μικρών χειλέων του αιδοίου και η σταγονοειδής αιμόρροια, ενώ ο εργαστηριακός έκεγχος περιλαμβάνει τη λήψη υλικού για καλλιέργεια αερόβιων και αναερόβιων παθογόνων μικροοργανισμών μέσα από τον κόλπο, τον έλεγχο με ειδική λήψη από τον κόλπο για Mucoplasma hominis και Ureaplasma urealyticum, το άμεσο παρασκεύασμα για τριχομονάδες, την ανίχνευση χλαμυδίων σε σεξουαλικά ενεργείς εφήβους καθώς και τη γενική ούρων και καλλιέργεια ούρων.
Η θεραπεία των απλών μορφών συνίσταται σε πλύσεις με χαμομήλι, τήρηση των κανόνων υγιεινής και το διεξοδικό έλεγχο, ενώ αυτή των ειδικών μορφών σε αιτιολογική θεραπεία σύμφωνα με το αντιβιόγραμμα. Έτσι, περιλαμβάνει την από του στόματος συστηματική χρήση ή την τοπική χρήση αντιβιοτικών σε μορφή κρέμας ή κολπικών υπόθετων. Μια κρέμα που περιέχει κορτιζόνη μπορεί επίσης να χρησιμοποιηθεί εξωτερικά για να ανακουφίσει από τον ερεθισμό ή τον κνησμό. Για τις γυναίκες που έχουν ερεθισμό ή/και φλεγμονή που προκαλείται από τα χαμηλά επίπεδα των οιστρογόνων (μετεμμηνοπαυσιακές) και στις οποίες τίθεται η διάγνωση της ατροφικούς κολπίτιδας μια τοπική κρέμα οιστρογόνου μπορεί να συνταγογραφηθεί. Είναι σημαντικό να μη γίνεται χρήση αντισηπτικών, ενώ δεν θα πρέπει να παραβλέπεται η τήρηση των κανόνων υγιεινής.
Η πρόληψη της καντιντίασης, ως πιο κοινής κολπίτιδας, ξεκινά με καλή υγιεινή: καλό σκούπισμα μετά το μπάνιο, χρήση καθαρών εσωρούχων, σκούπισμα από εμπρός προς τα πίσω μετά την αφόδευση. Η κολπική περιοχή θα πρέπει να πλένεται με καθαρό νερό με αποφυγή αρωματικών σαπουνιών, αφρόλουτρων, αποσμητικών κόλπου, ενώ οι κολπικές πλύσεις (Douching) δεν συνιστώνται, διότι διαταράσσουν τη φυσιολογική χλωρίδα του κόλπου, καθιστώντας τη περιοχή ευαίσθητη σε παθογόνα μικρόβια. Σε μερικές μελέτες έχει δειχθεί, πως η κατανάλωση γιαουρτιού και η λήψη προβιοτικών συμπληρωμάτων βοηθά στην πρόληψη της καντιντίασης.
Η πρόληψη της βακτηριακής κολπίτιδας περιλαμβάνει την υγιεινή διατροφή, την αποφυγή των παραγόντων που μπορούν να επηρεάσουν την ισορροπία του pH του κόλπου, την αποφυγή της χρήσης βρεγμένης πετσέτας άλλων ανθρώπων, καθώς και χρήση προφυλακτικού κατά τη σεξουαλική επαφή.

Πρόκειται για ελληνικό όρο, που έχει επικρατήσει στην διεθνή βιβλιογραφία ως “DYSMENORRHOEA” και αφορά την επώδυνο έμμηνο ρύση, 2-3 έτη μετά την εμμηναρχή με την έναρξη της ωοθυλακιορρηξίας. Αποτελεί συχνή διαταραχή της εμμηνορρυσίας στην εφηβεία. Ως ήπια δυσμηνόρροια χαρακτηρίζεται όταν ο πόνος δεν συνδυάζεται με συστηματικά συμπτώματα, δεν επηρεάζει τις εργασιακές/μαθησιακές υποχρεώσεις της έφηβης και υπάρχει σποραδική ανάγκη λήψης αναλγητικών. Η μέτρια δυσμηνόρροια συνοδεύεται από εντονότερο πόνο, λίγα συστηματικά συμπτώματα και απόλυτη ανάγκη λήψης αναλγητικών προκειμένου η έφηβη να συνεχίσει τις εργασιακές/μαθησιακές υποχρεώσεις της, ενώ η σοβαρή δυσμηνόρροια χαρακτηρίζεται από ισχυρό πόνο με την μορφή κράμπας και συμπτώματα από το γαστρεντερικό ή άλλα συστήματα και αναστέλλει οποιαδήποτε δραστηριότητα της ασθενούς, ενώ δεν υφίεται με τα αναλγητικά. Η επίπτωση της πρωτοπαθούς δυσμηνόρροιας στις έφηβες, όπου δεν αναγνωρίζεται κάποιο αίτιο κυμαίνεται από 43% έως 93% των εφήβων. Μάλιστα, η συχνότητα εμφάνισης αυξάνει με την γυναικολογική ηλικία της έφηβης και φτάνει στο μέγιστο ποσοστό κατά το πέρας της εφηβείας, ενώ αποτελεί την συχνότερη αιτία απουσίας από το σχολείο ή την εργασία.
Αντίθετα με την πρωτοπαθή, η δευτεροπαθής δυσμηνόρροια είναι επώδυνη εμμηνορρυσίας, οφειλομένη σε παθολογικές καταστάσεις της πυέλου όπως π.χ. ενδομητρίωση, πυελική φλεγμονή, συγγενείς ανωμαλίες του γεννητικού συστήματος. Τα συνηθέστερα συμπτώματα είναι το άλγος υπογαστρίου, η ναυτία, ο έμετος, η διάρροια, η ευερεθιστότητα, η κεφαλαλγία, ο μετεωρισμός, η καταβολή δυνάμεων, η κατάθλιψη και η αδυναμία συγκέντρωσης προσοχής.
Όσον αφορά της θεραπείες της πρωτοπαθούς δυσμηνόρροιας, αυτές περιλαμβάνουν τη χρήση Αντισυλληπτικών δισκίων και Μη Στεροειδών Αντιφλεγμονωδών Φαρμάκων (αναστολείς της συνθετάσης των προσταγλανδινών). Τα αντισυλληπτικά δισκία δρουν μέσω αναστολής της ωοθυλακιορρηξίας, καταστέλλουν την ανάπτυξη του ενδομητρίου και μειώνουν την ποσότητα του αποβαλλόμενου αίματος. Επιπλέον μέσω της αναστολής της ωοθυλακιορρηξίας επέρχεται μειωμένη παραγωγή προσταγλανδινών κατά την εμμηνορρυσία. Έτσι μέσω των παραπάνω επιτυγχάνεται μειωμένη συσταλτικότητα και ισχαιμία του μυομητρίου και έτσι και του ισχυρού πόνου της μήτρας.
Τα ΜΣΑΦ αποτελούν τα συνηθέστερα θεραπευτικά μέσα. Μία δόση φόρτισης (συνήθως διπλάσια της φυσιολογικής) και στην συνέχεια η τυπική δοσολογία πρέπει να χορηγούνται καθ’ όλη την διάρκεια του πόνου. Η πρώτη δόση πρέπει να ξεκινά αμέσως μετά την έναρξη της εμμηνορρυσίας και είναι σημαντικό να ξεκινά πριν την έναρξη του πόνου. Δρουν αναστέλλοντας την παραγωγή προσταγλανδινών, μέσω καταστολής της συνθετάσης των προσταγλανδινών. Μάλιστα, αναφέρεται βελτίωση των συμπτωμάτων σε ποσοστά από 64% έως και 95%. Τέλος, η έναρξη της δυσμηνόρροιας σε χρονικό διάστημα μεγαλύτερο των 3 (γυναικολογικών) ετών από την εμμηναρχή πρέπει να εγείρει την υποψία υποκείμενης παθολογίας. Τα συμπτώματα και σημεία που συνδυάζονται με υποκείμενη πυελική παθολογία είναι το χρόνιο πυελικό άλγος ή η υπογαστραλγία 2 – 3 ημέρες προ της έλευσης της εμμηνορρυσίας, οι διαταραχές της εμμήνου ρύσεως / πολυμηνόρροια/ υπερμηνόρροια, η δυσπαρεύνια και τα εντερικά συμπτώματα.
Είναι σημαντικό να αναφερθεί πως οι ασθενείς με δευτεροπαθή δυσμηνόρροια περιγράφουν πολλαπλά διαφορετικά συμπτώματα και σημεία σε σχέση με τα αντίστοιχα τυπικά της πρωτοπαθούς δυσμηνόρροιας, ενώ η ενδομητρίωση και η πυελική φλεγμονώδης νόσος (PID) αποτελούν τις συχνότερες αιτίες δευτεροπαθούς δυσμηνόρροιας στην εφηβεία. Τέλος, οι συγγενείς διαμαρτίες διάπλασης των πόρων του Muller αποτελούν μία ειδική κατηγορία σε αυτή την ηλικιακή ομάδα, ενώ σπανιότερα αίτια δευτεροπαθούς δυσμηνόρροιας στην εφηβεία είναι η ηαθήλωση της μήτρας σε οπίσθια κλίση και κάμψη, η στένωση του τραχηλικού αυλού, οι ενδομητρικές συσκευές, τα ινομυώματα, οι ενδομητρικοί ή ενδοτραχηλικοί πολύποδες, η αδενομύωση. Άλλα σπανιότερα αίτια είναι η συμφορητική διάταση του πυελικού φλεβικού δικτύου και σε αυτήν την περίπτωση η εξέταση της πυέλου μπορεί να αναδείξει μέτρια προς σοβαρή ψηλαφητική ευαισθησία.
Η λαπαροσκόπηση με τη λήψη βιοψιών αποτελεί την πλέον χρήσιμη διαγνωστική μέθοδο για την ανάδειξη και τη διάγνωση της ενδομητρίωσης, ενώ επιβοηθητικές εξετάσεις για την διερεύνηση της δευτεροπαθούς δυσμηνόρροιας μπορούν να αποβούν οι κ/ες κολπικών και τραχηλικών υγρών, το διακοιλιακό και διακολπικό υπερηχογράφημα πυέλου, η μαγνητική τομογραφία πυέλου, η υστεροσαλπιγγογραφία και η υστεροσκόπηση. Έτσι λοιπόν η αντιμετώπιση της δευτεροπαθούς δυσμηνόρροιας πρέπει να εστιάζεται στην αντιμετώπιση της υποκείμενης γενεσιουργού αιτίας.
 Τα Σεξουαλικώς Μεταδιδόμενα Νοσήματα (ΣΜΝ) απασχολούν ιδιαιτέρως τους επαγγελματίες υγείας ανά τον κόσμο, καθώς πολλά από αυτά μπορούν ευκόλως να προληφθούν ή να θεραπευθούν. Κάθε χρόνο παρατηρούνται παγκοσμίως 448 εκατομμύρια νέες λοιμώξεις θεραπεύσιμων ΣΜΝ (σύφιλη, χλαμύδια, γονόρροια, τριχομονάδα) σε γυναίκες ηλικίας 15-49 ετών. Παράλληλα, είναι ο κύριος λόγος αναστρέψιμης υπογονιμότητας μεταξύ των γυναικών, ενώ στις αναπτυσσόμενες χώρες αποτελούν τις 1 από 5 συχνότερες αιτίες για τις οποίες οι έφηβοι προσέρχονται στον ιατρό.
Τα Σεξουαλικώς Μεταδιδόμενα Νοσήματα (ΣΜΝ) απασχολούν ιδιαιτέρως τους επαγγελματίες υγείας ανά τον κόσμο, καθώς πολλά από αυτά μπορούν ευκόλως να προληφθούν ή να θεραπευθούν. Κάθε χρόνο παρατηρούνται παγκοσμίως 448 εκατομμύρια νέες λοιμώξεις θεραπεύσιμων ΣΜΝ (σύφιλη, χλαμύδια, γονόρροια, τριχομονάδα) σε γυναίκες ηλικίας 15-49 ετών. Παράλληλα, είναι ο κύριος λόγος αναστρέψιμης υπογονιμότητας μεταξύ των γυναικών, ενώ στις αναπτυσσόμενες χώρες αποτελούν τις 1 από 5 συχνότερες αιτίες για τις οποίες οι έφηβοι προσέρχονται στον ιατρό.
Οι έφηβοι διατρέχουν μεγαλύτερο κίνδυνο να νοσήσουν από κάποιο ΣΜΝ γιατί έχουν πολλαπλούς σεξουαλικούς συντρόφους, σύντομες σχέσεις, διάθεση για πειραματισμό και είναι πιο ευάλωτοι στις λοιμώξεις. Υπολογίζεται μάλιστα πως 1 στους 4 σεξουαλικά ενεργείς εφήβους παγκοσμίως έχει μολυνθεί από κάποιο ΣΜΝ, ενώ περίπου 60% των νέων περιστατικών λοιμώξεων και 50% των ασθενών με HIV σε όλο το κόσμο ανήκουν σε αυτήν την πληθυσμιακή ομάδα.
Πολλά ΣΜΝ μεταδίδονται (πιο εύκολα) μέσω των βλεννογόνων του πέους, του αιδοίου, του ορθού, του ουροποιητικού συστήματος και (λιγότερο συχνά-ανάλογα με τον τύπο της λοίμωξης) από το βλεννογόνο του στόματος, του λαιμού, του αναπνευστικού συστήματος και από τα μάτια. Τα παθογόνα είναι επίσης σε θέση να περάσουν μέσα από ασυνέχειες ή εκδορές του δέρματος, ακόμη και πολύ μικρές. Το σώμα του πέους είναι ιδιαίτερα ευαίσθητο λόγω της τριβής που προκαλείται κατά τη διάρκεια του διεισδυτικού σεξ. Οι κύριες πηγές μόλυνσης σε αύξουσα σειρά είναι τα αφροδίσια υγρά, το σάλιο, ο βλεννογόνος ή το δέρμα (ιδιαίτερα του πέους). Τα ΣΜΝ εμφανίζονται συχνά στην εφηβική ηλικία και στα πρώτα στάδια της ώριμης ηλικίας (16-24 ετών) αφού σ’ αυτές τις φάσεις ζωής έχουμε τη μεγαλύτερη σεξουαλική δραστηριότητα ή την μικρότερη πληροφόρηση. Τα προφυλακτικά δεν παρέχουν πλήρη προστασία καθώς αρκετές περιοχές μένουν ακάλυπτες κι έτσι είναι ευπαθείς σε πολλά ΣΜΝ.
Το συχνότερο ΣΜΝ παγκοσμίως είναι ο ιός των ανθρωπίνων θηλωμάτων (HPV), ένας DNA ιός, του οποίου έχουν αναγνωρισθεί περισσότεροι από 200 διαφορετικοί ορότυποι. Τουλάχιστον 80% των γυναικών θα έχει μολυνθεί με τον ιό HPV μέχρι την ηλικία των 50 ετών, ενώ ανιχνεύεται σε ποσοστό μεγαλύτερο από 99% των περιπτώσεων καρκίνου του τραχήλου της μήτρας. Από το 2002 έχει ξεκινήσει η εφαρμογή εμβολίων με στόχο την πρωτογενή πρόληψη έναντι της HPV λοίμωξης.
Άλλα συχνά ΣΜΝ αποτελούν οι λοιμώξεις από: χλαμύδια, γονόκοκκο, σύφιλη, τριχομονάδα, τον ιό του απλού έρπητα των γεννητικών οργάνων (HSV), τον ιό της ανοσοανεπάρκειας (HIV) και τους ιούς της ηπατίτιδας Β και C (HBV) και (HCV) αντίστοιχα. Συγκεκριμένα, τόσο τα χλαμύδια όσο και η γονόρροια παρουσιάζουν μια διαρκώς αυξανόμενη τάση παγκοσμίως και υπολογίζεται πως ο επιπολασμός των χλαμυδίων στις Η.Π.Α. μεταξύ των σεξουαλικά ενεργών κοριτσιών 14-19 ετών ανέρχεται σε 6.8%, ενώ παρατηρούνται 620 περιπτώσεις/100.000 κατοίκους λοίμωξης από γονόρροια ανά έτος στις Η.Π.Α., στην πληθυσμιακή ομάδα των 15-24 ετών. Το γεγονός ότι το μεγαλύτερο ποσοστό των λοιμώξεων από ΣΜΝ παραμένουν ασυμπτωματικές, μέχρις ότου εμφανισθούν σημαντικές επιπλοκές, δυσχεραίνει την έγκαιρη διάγνωση και αντιμετώπισή τους.
Τα χλαμύδια είναι Gram αρνητικοί, ενδοκυττάριοι «σιωπηροί μικροοργανισμοί» επειδή το 75% των γυναικών και το 50% των ανδρών που έχουν μολυνθεί δεν εμφανίζουν καθόλου συμπτώματα. Τα συμπτώματα συνήθως είναι πολύ σπάνια και χαρακτηρίζονται από: α) αίσθημα πόνου ή καψίματος στην ουρήθρα, β) λίγες σταγόνες αίμα εκτός περιόδου και γ) δύσοσμες κολπικές εκκρίσεις. Εμφανίζονται 1-3 εβδομάδες μετά την πιθανή επαφή με το μικρόβιο. Τα χλαμύδια αρχικά προσβάλουν το τράχηλο ή/και την ουρήθρα. Στο στάδιο αυτό η γυναίκα μπορεί να έχει κάποιας μορφής κολπικές εκκρίσεις ή ένα δυσάρεστο αίσθημα πόνου ή/και καψίματος κατά την ούρηση. Σε περίπτωση που τα χλαμύδια δεν θεραπευτούν σε αυτό το πρώιμο στάδιο, η μόλυνση επεκτείνεται προς τη μήτρα και από εκεί στις σάλπιγγες, προκαλώντας τελικά πυελική φλεγμονώδη νόσο. Η πυελική φλεγμονή μπορεί να είναι και αυτή «σιωπηρή» ή η γυναίκα να παρουσιάζει κοιλιακό άλγος. Σταδιακά, μέσω της χρόνιας πυελικής φλεγμονής, τα χλαμύδια μπορεί να προκαλέσουν υπογονιμότητα ή εξωμήτρια κύηση. Οι κλινικές εκδηλώσεις των χλαμυδιακής λοίμωξης είναι οι εξής:
• Τράχωμα: χρόνια κερατοεπιπεφυκίτιδα που χαρακτηρίζεται από υπερτροφία και εξελκώσεις του άνω βλεφάρου
• Επιπεφυκίτιδα μετ΄εγκλείστων: φυσαλιδώδης επιπεφυκίτιδα
• Χλαμυδιακή τραχηλίτιδα
• Μη γονοκοκκική ουρηθρίτιδα: συνυπάρχει συνήθως με λοίμωξη από γονόκοκκο, τριχομονάδες ή μυκοπλάσματα και ερπητοϊούς
• Αφροδίσιο λεμφοκοκκίωμα: είναι ένα σεξουαλικώς μεταδιδόμενο νόσημα, που χαρακτηρίζεται από διαπυητική βουβωνική λεμφαδενίτιδα
• Ψιττάκωση-Ορνίθωση: είναι μια συστηματική νόσος με υψηλό πυρετό, ρίγος και ξηρό βήχα
Η διάγνωση των χλαμυδίων δεν είναι πάντα εύκολη, διότι τα χλαμύδια δεν καλλιεργούνται σε θρεπτικά υλικά. Η μέθοδος εκλογής για τη διάγνωση είναι η PCR του τραχηλικού υγρού ή επιχρίσματος από την ουρήθρα. Τα χλαμύδια είναι ευαίσθητα στις τετρακυκλίνες όπως την δοξυκυκλίνη και τις μακρολίδες όπως την ερυθρομυκίνη και την αζιθρομυκίνη.
Η Γονόρροια (Neisseria gonorrhoeae) είναι λοίμωξη από το βακτήριο Ναϊσσέρια της γονόρροιας (Neisseria gonorrhoeae). Οι γυναίκες στις περισσότερες φορές είναι ασυμπτωματικοί φορείς. Η πιο συχνές κλινικές εκδηλώσεις είναι η ουρηθρίτιδα και η τραχηλίτιδα οι οποίες εκδηλώνονται με πόνο ή κάψιμο κατά την ούρηση, συχνοουρία και πυώδεις εκκρίσεις από τον κόλπο. Αν δεν θεραπευτεί έγκαιρα, η γονόρροια μπορεί να επεκταθεί και να προκαλέσει πυελική φλεγμονή. Η θεραπεία εκλογής είναι η κεφτριαξόνη (Rocephin) η οποία συνήθως συνδυάζεται με αζιθρομυκίνη ή δοξυκυκλίνη, καθώς η γονόρροια συχνά συνυπάρχει με χλαμύδια, τα οποία δεν θεραπεύεται με κεφτριαξόνη.
Η Τριχομονάδα (Trichomonas vaginalis) είναι μονοκυτταρικά παράσιτα τα οποία προσβάλλουν κυρίως τον τράχηλο, την ουρήθρα και την ουροδόχο κύστη της γυναίκας. Μεταδίδεται σχεδόν πάντα με τη σεξουαλική επαφή αν και υπάρχουν αναφορές για άλλους πιθανούς τρόπους μετάδοσης, όπως επαφή με βρεγμένες πετσέτες, μαγιό και καθίσματα αποχωρητηρίου. Η νόσος εκδηλώνεται με δύσοσμα κιτρινωπά κολπικά υγρά, πόνο κατά τη διάρκεια επαφής και ούρησης. Οι τριχομονάδες μπορεί να διαγνωστούν με απλή μικροσκοπική εξέταση του κολπικού υγρού. Η θεραπεία της νόσου είναι εύκολη με χορήγηση ενός αντιβιοτικού που λέγεται μετρονιδαζόλη (metronidazole) για 7 ημέρες.
Η ηπατίτιδα Β είναι μια ιογενής λοιμώδης του ήπατος η οποία οφείλεται στον DNA ιό της ηπατίτιδας B (HBV.) Η οξεία ηπατίτιδα Β εκδηλώνεται συνήθως με εμετό, ίκτερο και συμπτώματα που μοιάζουν με απλή γρίπη. Η χρόνια ηπατίτιδα Β μπορεί να προκαλέσει κίρρωση του ήπατος καθώς και σε βάθος χρόνου ηπατικό καρκίνο. Ο ιός μεταδίδεται με την έκθεση σε μολυσμένο αίμα ή σε άλλα βιολογικά υγρά, όπως κατά τη διάρκεια της σεξουαλικής επαφής χωρίς προφύλαξη. Μπορεί επίσης να μεταδοθεί από τη μητέρα στο παιδί κατά την διάρκεια του τοκετού. Ο ιός δεν μεταδίδεται με το φιλί, τη χειραψία, τη χρήση κοινών σκευών, το φτέρνισμα, το βήχα και τη γαλουχία. Για την πρόληψη της νόσου εφαρμόζεται το εθνικό πρόγραμμα εμβολιασμού των παιδιών και ενηλίκων.
Η ηπατίτιδα C είναι μια σπάνια σεξουαλικώς μεταδιδόμενη νόσος οφειλόμενη σε ιό της ηπατίτιδας C (HCV). H μετάδοσή της περιλαμβάνει κυρίως την άμεση επαφή με τα προϊόντα αίματος, όπως η χρήση ναρκωτικών, η σεξουαλική επαφή χωρίς προφύλαξη και τα μη αποστειρωμένα ιατρικά εργαλεία και βελόνες. Τελευταία χρόνια όλο και περισσότερα αυξάνονται τα κρούσματα ηπατίτιδας C παγκοσμίως. Τα συμπτώματα είναι τις περισσότερες φορές ήπια και ασαφή και μοιάζουν με μια απλή ίωση. Δυστυχώς δεν υπάρχει εμβόλιο για την ηπατίτιδα C. Η αντιμετώπιση του ιού HCV περιλαμβάνει πεγκιντερφερόνη και ριμπαβιρίνη.
Ο ιός του απλού έρπητα (Herpes simplex virus 1 και 2, HSV-1 και HSV-2) εντοπίζεται στο δέρμα και στους βλεννογόνους και μεταδίδεται από μολυσμένα άτομα με ή χωρίς ορατές φουσκάλες διά των βλεννογόνων ή εκδορών του δέρματος. Τα στόμα και τα χείλη αποτελούν συνήθεις περιοχές λοίμωξης και μετάδοσης του HSV-1, ενώ ο HSV-2 μεταδίδεται κυρίως με τη σεξουαλική επαφή και ευθύνεται για τις βλάβες των γεννητικών οργάνων. Μετά από την αρχική λοίμωξη, ο ιός εγκαθίσταται στον οργανισμό με αποτέλεσμα να υπάρχει πάντα πιθανότητα επανενεργοποίησης του ιού, κυρίως σε καταστάσεις έντονου σωματικού ή ψυχολογικού στρες και σε άτομα με επηρεασμένο ανοσοποιητικό σύστημα. Δυστυχώς δεν υπάρχει θεραπεία εκρίζωσης του ιού από τον οργανισμό. Τα φάρμακα που χρησιμοποιούνται τοπικά σε μορφή αλοιφών όπως η ακυκλοβίρη και πενσικλοβίρη βοηθούν στην ταχύτερη επούλωση. Σε περιπτώσεις συχνών υποτροπών ή εκτεταμένης βλάβης προτείνεται θεραπεία καταστολής του ιού με ακυκλοβίρη, φαμσικλοβίρη ή βαλασικλοβίρη. Μερικά άτομα χρειάζονται χημειοπροφύλαξη αρκετών μηνών με καθημερινή λήψη αντιιικής αγωγής.
Στον ιό της ανθρώπινης ανοσοανεπάρκειας ή HIV (Human Immunodeficiency Virus) αναγνωρίζεται δυο είδη, ο HIV-1 και ο HIV-2. Ο HIV-1 είναι αυτός που ευθύνεται για τη μεγάλη πλειονότητα των μολύνσεων παγκοσμίως. Η μετάδοση του ιού γίνεται μέσω σεξουαλικής επαφής, προϊόντων αίματος και μολυσμένων εργαλείων. Η λοίμωξη αντιμετωπίζεται με συνδυασμό αντιρετροϊικών φαρμάκων, που επιβραδύνουν την πορεία της νόσου, την εμφάνιση και εξέλιξη του AIDS, δίνοντας στους ασθενείς προσδόκιμο ζωής κοντά σε αυτό του γενικού πληθυσμού. Δυστυχώς, δεν υπάρχει προληπτικό εμβόλιο για τη νόσο.
Ο ιός των ανθρώπινων κονδυλωμάτων (HPV infection) αναφέρεται ξεχωριστά.
Εν κατακελείδι, οι κυβερνήσεις και οι επιστημονικές εταιρείες ανά τον κόσμο οφείλουν να προσφέρουν στους εφήβους πληροφόρηση, μόρφωση και συμβουλευτική, όπως επίσης εύκολη και δωρεάν πρόσβαση στις υπηρεσίες υγείας. Είναι σημαντικό να υπάρχουν υπηρεσίες υγείας εξειδικευμένες για τα ΣΜΝ, οι οποίες να συνδυάζουν εύκολη πρόσβαση, χωρικά και χρονικά για τους νέους.
Ανήκει στην οικογένεια των Ιών των Ανθρωπίνων Θηλωμάτων και έχουν αναγνωρισθεί πάνω από 200 γενότυποι του ιού. Αποτελείται από κυκλικό γένωμα διπλής έλικας DNA (7,000–8,000 ζεύγη βάσεων), με καψίδιο χωρίς περίβλημα που αποτελείται από 72 πεντάεδρα καψομερίδια. Κάθε καψίδιο περιέχει L1 (primary) and L2 (secondary ) πρωτεΐνες, ενώ τα ανθεκτικά στελέχη του ιού διατηρούν τη λοιμογόνο δράση τους στο υγρό περιβάλλον. Οι περισσότεροι τύποι από τους 200 που υπάρχουν είναι ακίνδυνοι, ενώ πάνω από 30 τύποι μπορούν να μεταδοθούν σεξουαλικώς στα γεννητικά όργανα και την γύρω περιοχή. Κάποιοι τύποι ονομάζονται χαμηλού κινδύνου και μπορεί να προκαλέσουν οξυτενή κονδυλώματα στην γεννητική περιοχή (6, 11, 40, 42, 43, 53, 54 κ.α.), ενώ κάποιοι άλλοι είναι υψηλού κινδύνου και μπορεί να προκαλέσουν προ-καρκινικές αλλοιώσεις, οι οποίες είναι πιθανόν αργότερα να εξελιχθούν σε καρκίνο (16, 18, 31, 33, 45, 52, 58 κ.α.).
Ο επιπολασμός της HPV λοίμωξης παγκοσμίως προσεγγίζει τις 630 εκατομμύρια γυναίκες, ενώ στις Η.Π.Α. υπολογίζεται σε 20 εκατομμύρια γυναίκες. Κάθε σεξουαλικώς ενεργής γυναίκα έχει 50% πιθανότητα να αναπτύξει HPV λοίμωξη κάποια στιγμή κατά τη διάρκεια της ζωής της, ενώ τουλάχιστον 80% των γυναικών θα έχει μολυνθεί με τον ιό HPV μέχρι την ηλικία των 50 ετών. Η σεξουαλική επαφή θεωρείται ο κύριος τρόπος μετάδοσης και εκτιμάται ότι είναι ο πιο συχνά σεξουαλικά μεταδιδόμενος ιός. Ωστόσο δεν είναι ο μόνος τρόπος μετάδοσης, καθώς υπάρχει ανίχνευση της HPV λοίμωξης στο 51.1% των μη σεξουαλικά ενεργών γυναικών.
Χαρακτηριστικά του ιού είναι ότι είναι δύσκολο να αδρανοποιηθεί, ότι η κάψα του είναι εξαιρετικά ανθεκτική, με ανθεκτικότητα σε ευρέως χρησιμοποιούμενα αντισηπτικά και στην ξήρανση. Ο HPV είναι ένας εξαιρετικά σταθερός και ανθεκτικός ιός και μπορεί να μεταδοθεί μέσω επαφής βλεννογόνων, δερματικής επαφής και επαφής δέρματος –βλενογόννου, μέσω κάθετης μετάδοσης στην εγκυμοσύνη, μέσω αντικειμένων και επιφανειών και μέσω ιατρικών πράξεων.
Οι έφηβες είναι πιο ευαίσθητες στην μόλυνση από τον HPV, λόγω της πιο εκτεταμένης ζώνης μετάπτωσης (ΖΜ) και λόγω της περιοχής με ανώριμα κυλινδρικά και μεταπλαστικά κύτταρα τα οποία είναι ευαίσθητα στον HPV, ενώ το 99% των HPV-καρκίνων επισυμβαίνει στην ΖΜ. Επίσης οι έφηβες παρουσιάζουν ατελή τοπική ανοσία, αυξημένη επιρρέπεια σε μικροτραυματισμούς κατά την σεξουαλική επαφή, ανεπαρκή παραγωγή τραχηλικής βλέννης η οποία μπορεί να δρα ως φραγμός στην μόλυνση, ενώ η έφηβη είναι πολύ δύσκολο να αποφύγει την επαφή της με τον ιό. Είναι χαρακτηριστικό πως περίπου το 25% των HPV λοιμώξεων ανευρίσκεται σε γυναίκες ηλικίας 15 -19 ετών. Σε όλα τα ανωτέρω θα πρέπει να συνυπολογισθεί η υψηλή μεταδοτικότητα του ιού, το γεγονός ότι το προφυλακτικό δεν προστατεύει πλήρως από τη λοίμωξη, ότι οι άνδρες είναι φορείς της λοίμωξης και δεν το γνωρίζουν, καθώς και το ότι παρουσιάζεται στις μέρες μας πρώιμη έναρξη των σεξουαλικών επαφών, με τις γυναίκες να παντρεύονται σε μεγαλύτερη ηλικία, αύξηση τν διαζυγίων και των 2ων γάμων.
Μολονότι η λοίμωξη από τον ιό είναι πολύ συχνή στο 90% των περιπτώσεων παρατηρείται κάθαρσή του μέσα σε 2 χρόνια. Ωστόσο ο ιός παραμένει σε κατάσταση καταστολής μέσα στον οργανισμό εφ’όρου ζωής. Μάλιστα, ο ιός των ανθρωπίνων θηλωμάτων (Human Papilloma Virus – HPV) ανιχνεύεται στο 99.7% των καρκίνων του τραχήλου της μήτρας. Ο ιός από μόνος του δεν δημιουργεί καρκίνο αλλά πρέπει να συνυπάρχουν και άλλοι παράγοντες όπως γενετικοί (έλλειψη ογκοπροστατευτικών γονιδίων), περιβαλλοντολογικοί, διατροφικοί, ενώ σημαντική είναι η βλαπτική δράση του τσιγάρου.
 Τα anti-HPV εμβόλια αποτελούνται από κενά πρωτεϊνικά κελύφη με ιόμορφα σωματίδια (VLP’s Virus-like Particles). Παρασκευάζονται με μεθόδους ανασυνδυασμένου DNA, ενώ δεν περιέχουν DNA ή ζώντες ιούς και είναι μη-μολυσματικά. Είναι τόσο σπουδαίο, καθώς είναι η πρώτη φορά στην ιστορία της ανθρωπότητας που ένα εμβόλιο μπορεί να προσφέρει προστασία από τον καρκίνο.
Τα anti-HPV εμβόλια αποτελούνται από κενά πρωτεϊνικά κελύφη με ιόμορφα σωματίδια (VLP’s Virus-like Particles). Παρασκευάζονται με μεθόδους ανασυνδυασμένου DNA, ενώ δεν περιέχουν DNA ή ζώντες ιούς και είναι μη-μολυσματικά. Είναι τόσο σπουδαίο, καθώς είναι η πρώτη φορά στην ιστορία της ανθρωπότητας που ένα εμβόλιο μπορεί να προσφέρει προστασία από τον καρκίνο.
Σε σύνολο 72 χωρών σε Εθνικά Προγράμματα Εμβολιασμών έναντι του HPV, στις 75 πραγματοποιείται μόνο σε κορίτσια ή/και γυναίκες, ενώ σε 15 χώρες πραγματοποιείται και στα 2 φύλα. Η υψηλή εμβολιαστική κάλυψη είναι ο κύριος παράγοντας επιτυχίας της εφαρμογής του εμβολιασμού, με την εμβολιαστική κάλυψη της Αυστραλίας να αγγίζει το 70%, ενώ στην Ελλάδα μόλις το 35%.
Το εμβόλιο περιέχει σωματίδια όμοια με τους οροτύπουςτου HPV και προκαλεί την παραγωγή αντισωμάτων από τον οργανισμό που αδρανοποιούν τον ιό. Τα αντισώματα παραμένουν στον οργανισμό για περισσότερα από 10 έτη, ενώ τα εμβόλια είναι αποτελεσματικά σε όλες τις γυναίκες που δεν έχουν προσβληθεί από τους ιούς που περιέχονται στα εμβόλια. Σύμφωνα με το νέο Εθνικό Πρόγραμμα Εμβολιασμού (ΕΠΕ) ο εμβολιασμός συστήνεται ανεξάρτητα από τη έναρξη ή όχι των επαφών σε γυναίκεςηλικίας 11-26 ετών, ενώ το νέο ΕΠΕ συστήνει ότι 2 δόσεις με μεσοδιάστημα 6 μηνώναρκούν στις ηλικίες 11-15 ετών, ενώ για τις ηλικίες μετά τα 15 έτη χορηγούνται 3 δόσεις σε διάστημα 6 μηνών, με τη δεύτερη δόση να πραγματοποιείται 1 ή 2 μήνες μετά την πρώτη δόση.
Υπάρχουν τρία διαθέσιμα εμβόλια, το διδύναμο, το τετραδύναμο και το εννεαδύναμο, το οποίο εγκρίθηκε και διατίθεται από τον Δεκέμβριο του 2014. Το διδύναμο και το τετραδύναμο εμβόλιο έχουν 100% αποτελεσματικότητα στην πρόληψη των ογκογόνων τύπων 16 και 18 (70% των καρκίνων τραχήλου της μήτρας), ενώ το τετραδύναμο εμβόλιο έχει 100% αποτελεσματικότητα και στην πρόληψη των οροτύπων 6 και 11 (90% των περιπτώσεων γεννητικών κονδυλωμάτων). Παράλληλα, το διδύναμο και το τετραδύναμο εμβόλιο έχουν 68,4% και 32,5% αντίστοιχα διασταυρούμενη αποτελεσματικότητα, για άλλους 10 ογκογόνους τύπους του HPV (16% των καρκίνων του τραχήλου της μήτρας). Το εννεαδύναμο εμβόλιο έχει 100% αποτελεσματικότητα έναντι των οροτύπων 6, 11, 16 και 18 του HPV, ενώ παρουσιάζει και 96% αποτελεσματικότητα για του οροτύπους31, 33, 45, 52 και 58. Όπως και στα άλλα δυο εμβόλια, η τιτλοποίηση των αντισωμάτων είναι >99% ένα μήνα μετά την τελευταία δόση. Το εννεαδύναμο εμβόλιο συστήνεται σε κορίτσια ηλικίας 9 έως 26 ετών και σε αγόρια 9 έως 15 ετών με περιθώριο εμβολιασμού τα 26 έτη. Επιπρόσθετα, η ασφάλεια και των τριών εμβολίων έχει πιστοποιηθεί τόσο μέσω των οργανωμένων παγκόσμιων δικτύωνφαρμακο-επαγρύπνισης, όσο και μέσω του Εθνικού Οργανισμού Φαρμάκων στην Ελλάδα και έχει καταδειχθεί, πως καμία σοβαρή ανεπιθύμητη ενέργεια δεν συσχετίστηκε με το HPV εμβολιασμό, ενώ το ποσοστό των ανεπιθυμήτων ενεργειών ήταν μικρότερο από το μέσο όρο που εμφανίζουν τα άλλα εμβόλια.
Συμπερασματικά,ο σύγχρονος τρόπος πρόληψης περιλαμβάνει τόσο τον εμβολιασμό όσο και τη δοκιμασία κατά Παπανικολάου καθώς μολονότι ο εμβολιασμός μπορεί να προλάβει την λοίμωξη έναντι του HPV, η δοκιμασία κατά Παπανικολάου αποτελεί τη βασική εξέταση για την έγκαιρη διάγνωση και προστασία έναντι του καρκίνου του τραχήλου της μήτρας, και αυτό διότι το εμβόλιο δεν προστατεύει πλήρως από όλους τους ογκογόνους τύπους.Εν κατακλείδι, «κάλλιο το προλαμβάνειν, παρά το θεραπεύειν».

Η επιστημονική ορολογία είναι ενδοεπιθηλιακή νεοπλασία τραχήλου (CIN) μήτρας και αποτελείται από τρία στάδια ανάλογα με το βαθμό βλάβης του επιθηλίου.(βάθος βλάβης στο επιθήλιο). Το πρόβλημα εντοπίζεται αρχικά με το τεστ Παπανικολάου αλλά επιβεβαιώνεται με κολποσκόπηση και βιοψία της ύποπτης βλάβης. Περίπου το 20% των γυναικών έχουν προβληματικό τεστ Παπανικολάου και 2,5% υποβάλλονται σε κολποσκόπηση κάθε χρόνο. Η αντιμετώπιση ποικίλει ανάλογα με την βαρύτητα της νόσου.
Στο 99,7% των περιπτώσεων δυσπλασιών του τραχήλου της μήτρας υπάρχει λοίμωξη από τον ιό HPV. Η ενσωμάτωση των γονιδίων Ε6 και Ε7 στο γενετικό υλικό των κυττάρων του τραχήλου θεωρείται απαραίτητη προϋπόθεση για την ανάπτυξη καρκίνου. Δεν μπορεί να αποτελέσει αιτία καρκινογένεσης χωρίς την συσσώρευση επιπλέον μεταλλάξεων με τη πάροδο του χρόνου, ενώ εξωγενείς παράγοντες, όπως το κάπνισμα και το ορμονικό προφίλ φαίνεται πως διαδραματίζουν κάποιο ρόλο.
CIN I ή Low Grade (LSIL): Αυτές οι βλάβες υποστρέφουν αυτόματα κατά 90% μετά από 2 έτη. Έτσι συνήθως χρήζουν εκτενής παρακολούθησης. CIN II- CIN III ή Ηigh Grade (HSIL): Eίναι πιθανό κατά 10% να προχωρήσουν σε κακοήθεια σε διάστημα 2-3 ετών αν παραμείνουν χωρίς θεραπεία. Πρέπει πάντα λοιπόν να θεραπεύονται σε σύντομο χρονικό διάστημα. Η θεραπεία εκλογής είναι το loop τραχήλου ενώ χρησιμοποιούνται η κωνοειδής εκτομή με νυστέρι ή laser και η εξάχνωση με διαθερμία ή laser.
Οι δυσπλασίες κόλπου και αιδοίου είναι εξαιρετικά σπάνιες, αλλά ανάλογες του τραχήλου της μήτρας. Η θεραπεία τους είναι συνήθως τοπική εκτομή της βλάβης και σπάνια εξάχνωση με laser. Είναι πολύ σημαντικό ότι οι περισσότεροι γυναικολογικοί καρκίνοι δεν εμφανίζονται ραγδαία εξέλιξη, αλλά υπάρχει κάποιο χρονικό διάστημα (ακόμη και χρόνια) από την στιγμή που τα κύτταρα εκτρέπονται από το φυσιολογικό μέχρι της εμφανίσεως του καρκίνου. Έτσι λοιπόν, εξέλιξη από υποκλινική (χωρίς βλάβη στο τράχηλο) σε κλινική μόλυνση (ανιχνεύσιμη με το test pap) μπορεί να διαρκέσει χρόνια, παρέχοντας σε γυναίκα με αυτό τον τρόπο την ευκαιρία για την ανίχνευση και τη θεραπεία των προκαρκινικών αλλοιώσεων, διασφαλίζοντας απόλυτα την υγεία της γυναίκας ακόμη και την γονιμότητά της.
Η πρωτογενής πρόληψη αφορά μέτρα που εφαρμόζονται σε ανθρώπους που δεν νοσούν με σκοπό την πρόληψη (εμβολιασμός), ενώ η δευτερογενής πρόληψη αφορά ενέργειες για την προσυμπτωματική διάγνωση μιας νόσου κατά τα αρχικά της στάδια (δοκιμασία κατά Παπανικολάου).
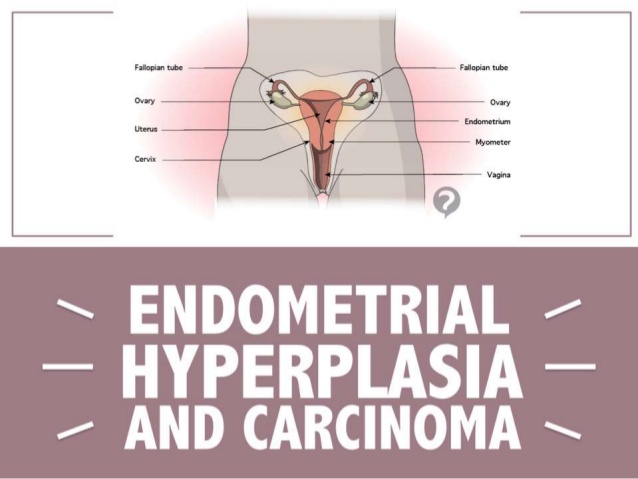 Η υπερπλασία του ενδομητρίου είναι ο ιατρικός όρος για τις προκαρκινικές βλάβες του ενδομητρίου. Η πρώτη υποψία τίθεται με το υπερηχογράφημα, όπου ανευρίσκεται αυξημένο πάχος ενδομητρίου. Τα συμπτώματα μπορεί να είναι ανώμαλη κολπική αιμόρροια για τις γυναίκες της αναπαραγωγικής ηλικίας και μετεμμηνοπαυσιακή κολπική αιμόρροια για τις εμμηνοπαυσιακές γυναίκες. Συνήθως παρατηρείται σε ηλικίες άνω των σαράντα ετών και η διάγνωση μπαίνει με βιοψία και ιστολογική εξέταση.
Η υπερπλασία του ενδομητρίου είναι ο ιατρικός όρος για τις προκαρκινικές βλάβες του ενδομητρίου. Η πρώτη υποψία τίθεται με το υπερηχογράφημα, όπου ανευρίσκεται αυξημένο πάχος ενδομητρίου. Τα συμπτώματα μπορεί να είναι ανώμαλη κολπική αιμόρροια για τις γυναίκες της αναπαραγωγικής ηλικίας και μετεμμηνοπαυσιακή κολπική αιμόρροια για τις εμμηνοπαυσιακές γυναίκες. Συνήθως παρατηρείται σε ηλικίες άνω των σαράντα ετών και η διάγνωση μπαίνει με βιοψία και ιστολογική εξέταση.
Η βιοψία ενδομητρίου λαμβάνεται με απόξεση και υστεροσκόπηση όπου απαιτείται νάρκωση ή με Pipelle de Cornier που λαμβάνεται σε επίπεδο γυναικολογικού ιατρείου. Η αντιμετώπιση εξαρτάται από τον ιστολογικό τύπο και την ηλικία της ασθενούς. Έτσι μπορεί να είναι απλή ή σύνθετη και άτυπη ή μη. Η απλή χωρίς ατυπία έχει πιθανότητα 1% για να εξελιχθεί σε καρκίνο του ενδομητρίου και χρειάζεται απλά επανέλεγχος ανά 3-6 μήνες. Η σύνθετη χωρίς ατυπία οδηγείται σε καρκίνο σε ποσοστό 5% και απαντά συνήθως σε θεραπεία προγεστερόνης, ειδικότερα σε αυτές που επιθυμούν διατήρηση της γονιμότητάς τους, με την προϋπόθεση να επανελέγχονταο με βιοψία ενδομητρίου κάθε 3 μήνες. Σε αντίθετη περίπτωση προτείνεται η υστερεκτομή. Οι γυναίκες με άτυπη σύνθετη υπερπλασία συνήθως υποβάλλονται άμεσα σε υστερεκτομή αφού η πιθανότητα καρκίνου φτάνει στο 50%, ωστόσο υπό συνθήκες και επιθυμίας διατήρησης της γονιμότητας μπορεί να συζητηθεί το ενδεχόμενο συντηρητικής αντιμετώωπισης.

Οι κύστεις των ωοθηκών αντιπροσωπεύουν συνήθως μια καλοήθης κατάσταση ή μια και παρατηρούνταν κυρίως κατά τη διάρκεια της αναπαραγωγικής ηλικίας μιας γυναίκας, ωστόσο μπορεί να παρατηρηθούν σε κάθε ηλικακή κατηγορία. Η συντριπτική πλειοψηφία των ωοθηκών κύστεων αφορούν λειτουργικές κύστεις, οι οποίες είναι καλοήθεις και εξαφανίζονται από μόνες τους μέσα σε λίγες εβδομάδες χωρίς καμία θεραπεία.
Οι πιο κοινοί τύποι κύστεων ωοθηκών:
Πάνω από το 99% των κύστεων των ωοθηκών είναι καλοήθεις και δεν σχετίζονται με κακοήθεις.
- Ωοθυλακική κύστη: Αυτό το είδος της απλής καλοήθους κύστης μπορεί να σχηματιστεί όταν δεν συμβεί ωοθυλακιορρηξία. Μια κύστη ωοθυλακίων σχηματίζεται συνήθως κατά το χρόνο της ωοθυλακιορρηξίας και μπορεί να αυξηθεί σε διάμετρο περίπου 2-3 εκατοστά. Συνήθως, αυτές οι κύστεις δεν δημιουργούν κανένα σύμπτωμα και εξαφανίζονται από μόνες τους μέσα σε λίγες εβδομάδες. Η ρήξη όμως αυτού του τύπου της κύστης μπορεί να δημιουργήσει έντονο πόνο στην πλευρά της ωοθήκης επί της οποίας εμφανίζεται η κύστη κατά τη μεσοκυκλική περίοδο.
- Κύστη ωχρού σωματίου: Αυτός ο τύπος λειτουργικής κύστης της ωοθήκης εμφανίζεται μετά από ωοθηλακιορρηξία, όταν ένα ωάριο έχει απελευθερωθεί από το ωοθυλάκιο. Ύστερα το ερρηγμένο ωοθυλάκιο μετατρέπεται σε ένα ωχρό σωμάτιο και σε περίπτωση που δεν συμβεί εγκυμοσύνη, το ωχρό σωμάτιο εξαφανίζεται. Μπορεί, ωστόσο, να γεμίσει με υγρό ή αίμα και να εμμένει στην ωοθήκη. Συνήθως, αυτή η κύστη βρίσκεται μόνο στη μία πλευρά και δεν παράγει κανένα σύμπτωμα.
- Αιμορραγική κύστη: Αυτός ο τύπος λειτουργικής κύστης εμφανίζεται όταν η αιμορραγία συμβαίνει μέσα σε μια κύστη. Σύμπτωμα όπως κοιλιακός πόνος στη μία πλευρά του σώματος μπορεί να είναι παρόν με αυτό το είδος της κύστης.
- Δερμοειδής κύστη: Αυτό είναι ένα είδος καλοήθους όγκου και μερικές φορές αναφέρεται ως ώριμο κυστικό τεράτωμα. Είναι μια ανώμαλη κύστη που επηρεάζει συνήθως νεότερες γυναίκες και περιέχει άλλους καλοήθεις τύπους των ιστών του σώματος, όπως το λίπος, υπολείμματα οστών, μαλλιών και χόνδρου. Η υπερηχογραφική εικόνα αυτού του τύπου κύστης μπορεί να ποικίλει λόγω του φάσματος των περιεχομένων, αλλά μια αξονική τομογραφία και μαγνητική τομογραφία (MRI) μπορεί να δείξει την παρουσία του λίπους ή άλλων στοιχείων. Αυτές οι κύστεις μπορεί να συστραφούν (μια κατάσταση γνωστή ως συστροφή ωοθήκης) και να θέσουν σε κίνδυνο την παροχή αίματος της ωοθήκης προκαλώντας έντονο κοιλιακό άλγος.
- Ενδομητριώματα ή ενδομητριωσικές κύστεις: Μέρος της κατάσταση γνωστής ως ενδομητρίωση. Η ενδομητρίωση είναι η παρουσία των ενδομήτριων αδένων και του ενδομητρικού στρώματος (ο ιστός που επενδύει τη μήτρα) εκτός της μήτρας. Έτσι στα ενδομητριώματα έχουμε παρουσία ενδομητρικού ιστού στις ωοθήκες. Προσβάλλει τις γυναίκες κατά τη διάρκεια της αναπαραγωγικής ηλικίας και μπορεί να προκαλέσει χρόνιο πυελικό άλγος που συνδέεται με την έμμηνο ρύση (δυσμηνόρροια), καθώς και υπογονιμότητα. Οι ενδομητριωσικές κύστεις, συχνά είναι γεμάτες με σκούρο, κόκκινο-καφέ αίμα και λόγω του χρώματος του αίματος εντός των κύστεων αυτών αναφέρονται ως "σοκολατοειδείς κύστεις".
- Κυσταδένωμα: Είναι ένας τύπος καλοήθους όγκου που αναπτύσσεται στη ωοθήκη και περιέχει ένα ρευστό υλικό συνήθως τύπου βλέννης ή ένα ορώδες υγρό. Τα κυσταδενώματα μπορεί σταδιακά να αυξάνονται σε μέγεθος φτάνοντας και 10 εκατοστά σε διάμετρο.
Συμπτώματα:
Συνήθως οι κύστεις των ωοθηκών δεν παράγουν κανένα σύμπτωμα και βρίσκονται τυχαία κατά τη διάρκεια της γυναικολογικής εξέτασης ή τυχαία σε ένα υπερηχογράφημα το οποίο πραγματοποιείται για άλλους λόγους. Ωστόσο, τα συμπτώματα μπορεί να παρουσιάζονται επί παρουσίας ευμέγεθων κύστεων.
- Άλγος υπογαστρίου (κάτω κοιλιακής χώρας). Η ένταση του πόνου και η έναρξη του (σταδιακή, απότομη) ποικίλουν από γυναίκα σε γυναίκα.
- Διαταραχές εμμήνου ρύσεως (περιόδου).
- Αίσθημα βάρους ή πληρότητας στη κάτω κοιλιακή χώρα.
- Δυσμηνόρροια και δυσπαρευνία (άλγος κατά τη διάρκεια της σεξουαλικής επαφής)
- Πυελικό άλγος μετά από έντονη σωματική άσκηση.
- Πόνος ή πίεση κατά την ούρηση ή την αφόδευση.
- Ναυτία και έμετος.
- Ανώμαλη αιμορραγία από τον κόλπο.
- Υπογονιμότητα
Διάγνωση
- Το ενδοκολπικό υπερηχογράφημα αποτελεί σήμερα την εξέταση επιλογής για τη διάγνωση και παρακολούθηση των ωοθηκικών κύστεων.
- Αξονική ή μαγνητική τομογραφία μπορεί να βοηθήσουν στην εκτίμηση της έκτασης της κατάστασης
-Καρκινικοί δείκτες όπως CA 125 και άλλοι, ανάλογα με το είδος της κύστης
-Ορμονολογικός έλεγχος
Φαρμακευτική αντιμετώπιση
- Από του στόματος αντισυλληπτικά: Τα αντισυλληπτικά χάπια μπορεί να είναι χρήσιμα για τη ρύθμιση του εμμηνορρυσιακού κύκλου, εμποδίζοντας το σχηματισμό των ωοθυλακίων που μπορούν να μετατραπούν σε κύστεις, ωστόσο αμφισβητείται η δυνατότητά τους να μειώσουν το μέγεθος μιας ήδη υπάρχουσας κύστης.
-Αναλγητικά: Tα αντιφλεγμονώδη φάρμακα, όπως η ιβουπροφαίνη ή ακόμα και η παρακεταμόλη (Depon, Apotel) για τη μείωση του πυελικού άλγους.
Χειρουργική αντιμετώπιση
Τα τελευταία χρόνια, η ελάχιστα επεμβατική λαπαροσκοπική χειρουργική έχει τροποποιήσει την θεραπευτική διαχείριση των καλόηθων εξαρτηματικών όγκων σε τέτοιο βαθμό, που μπορεί να θεωρηθεί ως χρυσός κανόνας ανάμεσα στις θεραπευτικές επιλογές μας. Πρέπει να σημειώσουμε άλλωστε, ότι η εξαίρεση όγκων των εξαρτημάτων ήταν από τις πρώτες εφαρμογές της γυναικολογικής λαπαροσκοπικής χειρουργικής.

Πρόκειται για καλοήθεις όγκους της μήτρας που προέρχονται από το σαφώς αφοριζόμενο συνδετικό ιστό. Παρουσιάζονται σε γυναίκες αναπαραγωγικής ηλικίας, ενώ υποστρέφουν και εξαφανίζονται στην εμμηνόπαυση. Είναι συχνή καλοήθης πάθηση που εμφανίζεται στο 20% των γυναικών. Η πιθανότητα κακοήθους εξαλλαγής σε σάρκωμα είναι μικρότερη από 0,5%, ενώ τα συμπτώματα που δίνουν εξαρτούνται από την θέση και το μέγεθος τους.
Η αιτία τους δεν είναι πλήρως γνωστή, ωστόσο θεωρείται ότι ορμονικοί (επίπεδα οιστρογόνων), γενετικοί (συχνά στην ίδια οικογένεια) και περιβαλλοντικοί παράγοντες διαδραματίζουν καίριο ρόλο. Ανάλογα με την τοποθεσία της μήτρας που αναπτύσσονται χωρίζονται σε τρεις κατηγορίες και δίνουν διαφορετικά συμτώματα: Τα υποβλενογόνια, αναπτύσσονται κάτω από την εσωτερική επένδυση της μήτρας (ενδομήτριο) και συνήθως δημιουργούν αιμορραγίες, υπογονιμότητα και αποβολές, τα ενδοτοιχωματικά αναπτύσσονται μέσα στο τοίχωμα της μήτρας και τα συμπτώματά τους ποικίλουν από αιμορραγίες μέχρι πιεστικά φαινόμενα και τα υπορογόνια, που δημιουργούν κυρίως πιεστικά φαινόμενα.
Μικρά ινομυώματα ακόμη και ενός εκατοστού στο εσωτερικό της μήτρας (υποβλεννογόνια) δημιουργούν σοβαρές αιμορραγίες ενώ μισχωτά ακόμη και 20 cm μπορεί να είναι ασυμπτωματικά. Ακράτεια ούρων, αίσθημα βάρους στον κόλπο, χαμηλός σίδηρος και αιματοκρίτης και ενίοτε υπογονιμότητα ή/και ιστορικό αποβολών είναι μερικά από τα συμπτώματα τους. Η διάγνωση των ινομυωμάτων πραγματοποιείται είτε με τη γυναικολογική εξέταση είτε με το διακολπικό υπερηχογράφημα και τη μαγνητική τομογραφία.
Η θεραπεία εξαρτάται από τη βαρύτητα των συμπτωμάτων, την επιθυμία της γυναίκας να τεκνοποιήσει, το μέγεθος του ή των ινομυωμάτων, την τοποθεσία που βρίσκονται, την ηλικία της γυναίκας και την επιθυμία για μελλοντική γονιμότητα. Σε περίπτωση που δεν υπάρχουν συμπτώματα και τα ινομυώματα είναι μικρού μεγέθους, συνήθως δεν χρειάζεται θεραπεία. Ελέγχονται περιοδικά, ώστε να παρακολουθούμε την εξέλιξή τους. Η θεραπεία μπορεί να είναι συντηρητική, ή χειρουργική. Η συντηρητική θεραπεία περιλαμβάνει: Ελαφρά παυσίπονα, σε περίπτωση πόνου, GnRH αγωνιστές που συχνά δημιουργούν μείωση των ινομυωμάτων, ειδικά προεγχειρητικά όπου δίδεται, ωστέ να μειωθεί το μέγεθός τους και να μειωθεί η απώλεια αίματος διεγχειρητικά.
Ωστόσο, η χειρουργική θεραπεία είναι αυτή που δίνει την οριστική λύση. Τα ινομυώματα αφαιρούνται χειρουργικά όταν είναι μεγάλα (μεγαλύτερα από 5 cm) και συμπιέζουν την ουροδόχο κύστη ή το ορθό, όταν υπάρχει αιμορραγία και αναιμία ή όταν είναι αιτία υπογονιμότητας.Οι χειρουργικές επιλογές περιλαμβάνουν: 1) την Ινομυωματεκτομή. Αφαιρείται το ή τα ινομυώματα χωρίς να πειραχτεί υγιής ιστός της μήτρας. Η ινομυοματεκτομή μπορεί να γίνει με λαπαροτομία, λαπαροσκοπικά η υστεροσκοπικά. Αυτό το καθορίζει, το μέγεθος, ο τύπος και η θέση του ινομυώματος. Σε ινομυωματώδη μήτρα, (μήτρα με πολλούς πυρήνες ινομυωμάτων) υπάρχει περίπτωση, μετά από καιρό να αναπτυχθούν ξανά ινομυώματα. 2) την Υστερεκτομή, όπου αφαιρείται ολόκληρη η μήτρα και η θεραπεία είναι ριζική. Η υστερεκτομή γίνεται σε γυναίκες που δεν επιθυμούν πλέον να τεκνοποιήσουν, που τα συμπτώματα είναι ‘εντονα και η μήτρα είναι ινομυωματώδης. Τέλος, υπάρχει και η δυνατότητα εμβολισμού των μητριαίων τροφοφόρων αγγείων ως λύση ανάγκης σε ιδιαίτερα επιβαρυμένους ασθενείς.

Ως ενδομητρίωση, ορίζεται η παρουσία ενδομητρικών ιστών (αδένες και στρώμα) σε περιοχές εκτός της μήτρας. Έτσι αυτές οι ιστοί ακολουθούν την καταμήνια συμπεριφορά του ενδομητρίου και μπορούν να αιμορραγούν, δημιουργώντας ινώδη ιστό (ουλές ή προσφύσεις). Η ενδομητρίωση είναι η δεύτερη συνηθέστερη γυναικολογική πάθηση και θεωρείται ότι αφορά το 5-7% των γυναικών της αναπαραγωγικής ηλικίας, με τις γυναίκες ηλικίας 25 με 40 ετών, να επηρεάζονται περισσότερο από αυτήν. Σύμφωνα με μελέτες, η επίπτωση της νόσου σε έφηβες ασθενείς που υπόκεινται σε διαγνωστική λαπαροσκόπηση για την διερεύνηση της δευτεροπαθούς δυσμηνόρροιας και του χρόνιου πυελικού άλγους ποικίλλει, με ποσοστά από 19% έως 75%, ενώ μελέτες σε ενήλικες γυναίκες πάσχουσες από ενδομητρίωση καταδεικνύουν ότι το 66% αυτών αναφέρουν έναρξη των συμπτωμάτων πριν από την ηλικία των 20 ετών.
Η νόσος έχει συνδεθεί με την υπογονιμότητα, ωστόσο δεν έχει ακόμη διευκρινισθεί η πλήρως η παθοφυσιολογία και η αιτιολογία της νόσου. Η παλαιότερη και ευρύτερα αποδεκτή θεωρία (θεωρία Simpson) είναι ότι το αίμα της περιόδου μερικές φορές αντί να ρέει προς τα έξω, ρέει ανάποδα προς την πύελο, μέσω των σαλπίγγων, και έτσι στοιχεία του ενδομητρίου (στρώμα και ενδομητρικοί αδένες) πέφτουν μέσα στην κοιλιά και ειδικότερα μέσα στην πύελο της γυναίκας. Τα στοιχεία αυτά προσκολλώνται στα τοιχώματα των διαφόρων οργάνων (σάλπιγγες, ωοθήκες, έντερο, ουροδόχος κύστη, κοιλιακό περιτόναιο), εμφυτεύονται, τροφοδοτούνται με αίμα και μετατρέπονται σε ενεργείς εστίες ενδομητρίωσης, οι οποίες και αιμορραγούν κάθε φορά που η γυναίκα έχει έμμηνο ρύση, ακριβώς γιατί συμπεριφέρονται όπως και το κανονικό ενδομήτριο. Σε αυτές τις περιπτώσεις η ενδομητρίωση συσχετίζεται με την ύπαρξη συγγενών ανωμαλιών αποφρακτικού τύπου (καταστάσεις που συχνότερα διαγιγνώσκονται στην εφηβεία), όπως η ατρησία του παρθενικού υμένα και η ύπαρξη πλήρους εγκαρσίου κολπικού διαφράγματος, με τα συμπτώματα στις ασθενείς αυτές να υφίονται πλήρως μετά την χειρουργική αποκατάσταση της απόφραξης.
Υπάρχουν και άλλες θεωρίες δημιουργίας ενδομητρίωσης όπως η θεωρία μετάπλασης, γενετική και αγγειακή θεωρία. Η ενδομητρίωση είναι καλοήθης πάθηση (όχι καρκινογόνος) παρόλα αυτά δημιουργεί πολλά προβλήματα και εμφανίζεται τις περισσότερες φορές:
-Στις ωοθήκες και ονομάζεται ενδομητρίωμα ή σοκολατοειδής κύστη
-Πίσω από τη μήτρα
-Πάνω στους συνδέσμους της μήτρας
-Στο έντερο, στην ουροδόχο κύστη, στον κόλπο
-Στο περιτόναιο
-Σπανίως σε απομακρυσμένα όργανα όπως το διάφραγμα και τον πνεύμονα
-Επίσης σπανίως στα τοιχώματα της κοιλιάς μετά από καισαρική τομή ή χειρουργείο.
Τα συνηθέστερα συμπτώματα της ενδομητρίωσης είναι το άλγος, με την ένταση του πόνου να μην εξαρτάται πάντα από την έκταση της ενδομητρίωσης, η οποία βάσει της Αμερικανικής Εταιρείας Γονιμότητας χωρίζεται σε τέσσερα στάδια βαρύτητας: και η κατηγοριοποίηση γίνεται μόνο χειρουργικά. Η εντόπιση των ενδομητριωσικών εστιών, το βάθος που διεισδύουν μέσα στους διάφορους ιστούς στους οποίους εντοπίζονται και το συνολικό τους μέγεθος ποικίλει και καθορίζει την κάθε περίπτωση. Άλλα συμπτώματα είναι η δυσμηνόρροια (ο πόνος δηλαδή κατά την εμμηνορρυσία), η δυσπαρεύνια (ο πόνος κατά τη σεξουαλική επαφή), οι ενοχλήσεις από το γαστρεντερικό όπως διάρροια, δυσκοιλιότητα, μετεωρισμό (φούσκωμα) ειδικά κατά τη διάρκεια των περιόδων, τα συμπτώματα από το ουροποιητικό, η μηνομητρορραγίες, η μεσοκυκλική κολπική αιμόρροια και τέλος η υπογονιμότητα.
Το ιστορικό μπορεί πολλές φορές να θέσει την υποψία διάγνωσης της νόσου, ενώ στη γυναικολογική εξέταση μπορούν να ψηλαφηθούν ενδομητριωσικές εστίες. Ο έλεγχος και ψηλάφηση της ενδομητριωσικής περιοχής προκαλούν πολύ συχνά τον πόνο που περιγράφει η γυναίκα. Επιπλέον ένα διακολπικό ή διορθικό υπερηχογράφημα συμπληρώνει την εξέταση διότι απεικονίζει πολύ καλά την βλάβη. Υπάρχει ένας βιοχημικός δείκτης, το CA 125, ο οποίος αυξάνεται σε περίπτωση ενδομητρίωσης. Δεν είναι όμως ούτε ευαίσθητος, ούτε ειδικός δείκτης. Αν κατά τη φυσική εξέταση ή τον υπέρηχο δεν ανεβρεθούν ενδομητριωσικές εστίες τότε η μαγνητική τομογραφία μπορεί να δώσει τη διάγνωση. Η οριστική διάγνωση της νόσου τίθεται με τη λαπαροσκόπηση όπου βλέπουμε τις εστίες, το μέγεθος και την έκταση της ενδομητρίωσης και τη λήψη βιοψιών.
Η επιλογή της μεθόδου για τη θεραπεία εξαρτάται από παράγοντες όπως η ύπαρξη υπογονιμότητας, η ηλικία της ασθενούς, καθώς και η βαρύτητα και η έκταση της νόσου. Η φαρμακευτική αντιμετώπιση της ενδομητρίωσης προκαλεί ανακούφιση των συμπτωμάτων σε πολλές γυναίκες. Θα πρέπει όμως να γίνει ξεκάθαρο, ότι η νόσος δεν εξαλείφεται με τα φάρμακα. Η στάση αναμονής μπορεί να επιλεγεί για κάποιες γυναίκες με ήπια συμπτώματα, που δεν ενδιαφέρονται άμεσα για τη γονιμότητά τους. Η χρήση Μη Στεροειδών Αντιφλεγμονωδώων Φαρμάκων μπορεί να αντιμετωπίσει επαρκώς τα ήπια συμπτώματα της νόσου, ενώ εάν τα συμπτώματα (κυρίως πόνος) επιμένουν μπορούν να δοθούν αντισυλληπτικά δισκία, τα οποία σήμερα αποτελούν το φάρμακο εκλογής σε νέες γυναίκες. Τα αντισυλληπτικά χορηγούνται σε κυκλική ή συνεχή μορφή (χωρίς η γυναίκα να βλέπει τη περίοδο) μειώνοντας την ποσότητα των οιστρογόνων και το ερεθισμό που προκαλούν τα οιστρογόνα στις εστίες της ενδομητρίωσης. Τα αντισυλληπτικά χορηγούνται και μετά από χειρουργική θεραπεία της ενδομητρίωσης σε γυναίκες που δεν επιθυμούν άμεσα την εγκυμοσύνη για τη πρόληψη της επανεμφάνισης της νόσου. Άλλες θεραπευτικές επιλογές αποτελούν η χρήση προγεστερόνης, η οποία μειώνει την πάχυνση του ενδομητρίου στη μήτρα και στις έκτοπες εστίες, με τη διενογέστη (είδος προγεστερόνης) 2 mg να υπόσχεται υψηλή αποτελεσματικότητα στη μείωση του πόνου και των ενδομητριωσικών εστιών, η νταναζόλη που είναι ένα ανδρογονικό σκεύασμα, καθώς και οι GnRH αγωνιστές, οι οποίοι προκαλούν καταστολή του άξονα υποθάλαμος-υπόφυση ωοθήκες και δίδονται συνήθως για έξι μήνες, ώστε να αποφεύγεται η πιθανότητα οστεοπενίας-οστεοπόρωσης. Η θεραπεία αυτή μειώνει πολύ την περιτοναϊκή ενδομητρίωση αλλά δεν προσφέρει καμία θεραπεία στις ενδομητριωσικές κύστεις. Τέλος, η χειρουργική θεραπεία της ενδομητρίωσης γίνεται κυρίως λαπαροσκοπικά όταν η φαρμακευτική αντιμετώπιση αποτύχει ή όταν υπάρχει πρόβλημα υπογονιμότητας. Μάλιστα, σε περιπτώσεις βαριάς ενδομητρίωσης με υπογονιμότητα πολλές φορές χρειάζεται να καταφύγουμε σε εξωσωματική γονιμοποίηση.

Καρκίνος του αιδοίου
Πρόκειται για πολύ σπάνια μορφή καρκίνου που εμφανίζεται σε ηλικιωμένες κυρίως γυναίκες και παρουσιάζεται συνήθς με άλγος τοπικά που συνοδεύεται από έντονο κνησμό. Στη συνέχεια μπορεί να εμφανισθούν έλκη που ενίοτε αιμορραγούν ή/και εμφανίζουν εκροή πυώδους περιεχομένου. Μάλιστα, σε προχωρημένες περιπτώσεις που έχουν καταληφθεί οι βουβωνικοί λεμφαδένες παρουσιάζεται εξέλκωση και ενίοτε αιμορραγία από τα μηριαία αγγεία.
Οι συνήθεις ιστολογικοί τύποι είναι ο επιδερμοειδής, ο ακροχορδωνώδης, το μελάνωμα, το βασικοκκυταρικό και το σάρκωμα, ενώ η ενδεδειγμένη θεραπεία είναι η αιδοιεκτομή και όπου είναι απαραίτητη και η αφαίρεση των βουβωνικών και μηριαίων λεμφαδένων. Ανάλογα με τον ιστολογικό τύπο ακολουθεί ακτινοθεραπεία και χημειοθεραπεία.
Καρκίνος του κόλπου
Ο πρωτοπαθής καρκίνος είναι εξαιρετικά σπάνιος και προέρχεται συνήθως από το πλακώδες επιθήλιο, ενώ συχνότερα εμφανίζεται δευτεροπαθώς ως συνέχειας ύπαρξης Ca τραχήλου ή ορθού. H αντιμετώπιση είναι χειρουργική και επικουρικά μπορεί να γίνει χρήση ακτινοθεραπείας.
Καρκίνος της μήτρας
Ο καρκίνος στην μήτρα εντοπίζεται συνηθέστερα στο ενδομήτριο και πολύ πιο σπάνια στο μυομήτριο (2-3% ). Ο κίνδυνος να αναπτύξει καρκίνο του ενδομητρίου μια γυναίκα στην Ελλάδα κατά την διάρκεια της ζωής της είναι 1,5%. Το ενδομήτριο είναι το τμήμα της μήτρας, από όπου κάθε μήνα παράγεται φυσιολογικά η εμμηνορρυσία. Υπάρχουν 2 τύποι καρκίνου του ενδομητρίου. Αυτός ο οποίος εξαρτάται από από τα οιστρογόνα και τη ρυθμική εναλλαγή οιστρογόνων προγεστερόνης που παρατηρείται κατά την αναπαραγωγική ηλικία και αυτός που είναι ανεξάρτητος από τα οιστρογόνα. Έτσι λοιπόν όσον αφορά τον πρώτο τύπο γυναίκες που εμφανίζουν καταστάσεις υπεροιστρογοναιμίας στην αναπαραγωγική τους ηλικία, με συνοδό ανωοθυλακιορρηξία, όπως το Σύνδρομο των Πολυκυστικών Ωοθηκών ή η παχυσαρκία (λόγω της περιφερικής αρωματοποίησης των ανδρογόνων σε οιστρογόνα στο λιπώδη ιστό), καθώς και εμμηνοπαυσιακές γυναίκες στις οποίες ο φυσιολογικός ρυθμός διαταράσσεται λόγω ανοωθυλακιορρηκτικών κύκλων με τα οιστρογόνα να επιδρούν μονόπλευρα στο ενδομήτριο, εμφανίζουν αυξημένο κίνδυνο στη ζωή τους παρουσίας υπερπλασίας του ενδομητρίου και στη συνέχεια καρκίνου του ενδομητρίου.
Προδιαθεσικοί παράγοντες είναι η παχυσαρκία, το οικογενειακό ιστορικό, η αραιομηνόρροια, η χρήση οιστρογόνων χωρίς προγεστερονοειδή προστασία, η υπέρταση και ο σακχαρώδης διαβήτης. Η ανώμαλη κολπική αιμόρροια είναι συνήθως το πρώτο σύμπτωμα, ενώ σε γυναίκες μεγαλύτερες των 40 ετών, που προσέρχονται με παθολογική αιμορραγία εκ των έσω γεννητικών οργάνων είναι απαραίτητη η ιστολογική διερεύνηση. Στις δε γυναίκες με μετεμμηνοπαυσιακή κολπική αιμόρροια, η πιθανότητα νεοπλασίας αγγίζει το 10%. Σε πολύ προχωρημένες περιπτώσεις εμφανίζονται και άλλα συμπτώματα όπως απώλεια βάρους, εύκολη κόπωση, πυελικό άλγος και οσφυαλγία.
Η γυναικολογική εξέταση και ο διακολπικός υπερηχογραφικός έλεγχος είναι απαραίτητα για τον αποκλεισμό άλλων αιτιών ανώμαλης κολπικής αιμόρροιας, αλλά η διάγνωση τίθεται με βιοψία ενδομητρίου. Αυτή λαμβάνεται με Pippele de cornier στα εξωτερικά ιατρεία χωρίς νάρκωση, χωρίς όμως το πόρισμα να είναι απολύτως ασφαλές κάτι που εξασφαλίζει η υστεροσκόπηση και η κλασματική απόξεση του ενδομητρίου που απαιτεί όμως νάρκωση.
Εάν η νόσος δε διηθεί πάνω από το ½ του μυομητρίου, πρόκειται για ενδομητριοειδές αδενοκαρκίνωμα του ενδομητρίου Grade 1, τότε μπορεί να πραγματοποιηθεί ολική υστερεκτομή μετά των εξαρτημάτων χωρίς λεμφαδενικό καθαρισμό, ωστόσο, στις υπόλοιπες περιπτώσεις συνήθως απαιτείται πυελικός και παραορτικός λεμφαδενικός καθαρισμός και μετά από ογκολογικό συμβούλιο πιθανή επιπρόσθετη ακτινοθεραπεία ή/και χημειοθεραπεία. Σε κάθε περίπτωση θα πρέπει να πραγματοποιείται καλή χειρουργική σταδιοποίηση από εξειδικευμένο γυναικολόγο-ογκολόγο.
Μια ιδαίτερη κατηγορία ιστολογικών τύπων είναι τα σαρκώματα της μήτρας, τα οποία μπορεί να προκύψουν από κακοήθη εξαλλαγή των ινομυωμάτων της μήτρας. Η πρόγνωσή τους δεν είναι καλή, ενώ συνήθως δίνουν συμπτώματα μόνο όταν η κατάσταση είναι προχωρημένη και πρακτικά μη χειρουργήσιμη.
Καρκίνος των ωοθηκών
Είναι και αυτός ένας σιωπηλός καρκίνος που η εμφάνιση των συμπτωμάτων γίνεται συνήθς σε προχωρημένα στάδια της νόσου. Το γεγονός ότι αυτά τα συμπτώματ είναι συνήθως μη ειδικά όπως διαταραχές εμμηνορρυσίας, μετεωρισμός, ήπιο πυελικό άλγος και σε προχωρημένες περιπτώσεις διάταση της κοιλιάς από ασκητικό υγρό, δυσχεραίνει ακόμα περισσότερο τη διάγνωση της νόσου.
Η διάγνωση γίνεται με γυναικολογική εξέταση και υπερηχογραφικό έλεγχο. Η αξονική και η μαγνητική τομογραφία δεν είναι συνήθως απαραίτητες γιατί η σταδιοποίηση της νόσου γίνεται χειρουργικά. Η αντιμετώπιση είναι και αυτή χειρουργική, με τη διενέργεια ολικής υστερεκτομής μετά των εξαρτημάτων, επιπλεκτομή, πυελικό και παραορτικό λεμφαδενικό καθαρισμό, καθώς και λήψη βιοψιών από κάθε ύποπτη εστία. Η βασική αρχή είναι να παραμείνει η ελάχιστη δυνατόν ποσότητα καρκίνου ώστε να έχει την μέγιστη δυνατή αποτελεσματικότητα η χημειοθεραπεία. Οι περισσότεροι όγκοι των ωοθηκών είναι ευαίσθητοι στην χημειοθεραπεία.
Οι καρκινικοί δείκτες μπορούν να φανούν χρήσιμοι στην πορεία και παρακολούθηση της νόσου, πρέπει όμως να διευκρινιστεί ότι δεν είναι αυξημένοι σε όλες της περιπτώσεις του καρκίνου των ωοθηκών αλλά μόνο στο 70% αυτών που έχουν επιθηλιακούς όγκους των ωοθηκών. Επίσης δεν έχουν και ειδικότητα μιας και μία μεγάλη πλειάδα παθήσεων, τους αυξάνει, όπως η ενδομητρίωση, τα ινομυώματα, η πλευριτική συλλογή, οι φλεγμονές κλπ. Δεν μπορούν λοιπόν να χρησιμοποιηθούν σαν screening test.
Καρκίνος του τραχήλου της μήτρας
Ο καρκίνος του τραχήλου της μήτρας είναι μια νόσος που χαρακτηρίζεται από την ανάπτυξη καρκινικών κυττάρων στους ιστούς του τραχήλου της μήτρας. Οφείλεται στην εξέλιξη των ιστολογικών μεταβολών στα κύτταρα του τραχήλου, που ονομάζονται δυσπλασίες. Οι συχνότερες μορφές είναι α) ο επιθηλιακός καρκίνος, που αποτελεί το 90% των περιπτώσεων και αναπτύσσεται στο έξω μέρος του τραχήλου, και β) το αδενοκαρκίνωμα που εμφανίζεται στο εσωτερικό μέρος του τραχηλικού καναλιού (ενδοτράχηλος).
Σύμφωνα με τον Παγκόσμιο Οργανισμό Υγείας περίπου 530.000 γυναίκες ετησίως διαγιγνώσκονται με καρκίνο του τραχήλου της μήτρας, ενώ περίπου 265.000 πεθαίνουν από αυτόν. Αποτελεί την 4η αιτία θανάτου από καρκίνο σε γυναίκες παγκοσμίως και τη δεύτερη στις αναπτυσσόμενες χώρες. Στην Αμερική η μέση ηλικία κατά τη διάγνωση είναι τα 48 έτη, ενώ μόλις 6% των περιστατικών αφορούν ηλικιωμένες γυναίκες άνω των 85 ετών.
Ανάμεσα σε όλους τους καρκίνους, αυτός του τραχήλου της μήτρας, είναι από αυτούς που μπορούν να ελεγχθούν αποτελεσματικά μέσω προγραμμάτων προσυμπτωματικού ελέγχου, με το τεστ Παπανικολάου, αλλά και μέσω της πρωτογενούς πρόληψης με τον anti-HPV εμβολιασμό. Γι’ αυτό και η επίπτωση της νόσου σε κάθε χώρα εξαρτάται και από τα προγράμματα προσυμπτωματικού ελέγχου. Στις ανεπτυγμένες χώρες τα προγράμματα αυτά κατάφεραν να μειώσουν την επίπτωση και θνησιμότητα της νόσου κατά 75% τα τελευταία 50 χρόνια. Στην Ελλάδα, η εκτιμώμενη επίπτωση, για το 2012, είναι 6,2 νέα περιστατικά ανά 100.000 άτομα.
Η μόλυνση από τον ιό του HPV αποτελεί το σημαντικότερο αιτιολογικό παράγοντα ανάπτυξης καρκίνου του τραχήλου της μήτρας, και ειδικότερα οι υπότυποι 16 και 18, που αφορούν το 70% των νέων περιστατικών. Άλλοι προδιαθεσικοί παράγοντες είναι ο μεγάλος αριθμός σεξουαλικών συντρόφων, το ιστορικό σεξουαλικά μεταδιδόμενων λοιμώξεων, η ανοσοκαταστολή, η πολυτοκία, το κάπνισμα και λήψη αντισυλληπτικών δισκίων, ωστόσο φαίνεται πως οι νεαρές γυναίκες που κάνουν χρήση αντισυλληπτικών δεν κάνουν και χρήση προφυλακτικού, αυξάνοντας έτσι την πιθανότητα λοίμωξης από τον HPV και συνεπώς την πιθανότητα καρκίνου του τραχήλου της μήτρας. Ο καρκίνος του τραχήλου της μήτρας συνήθως αναπτύσσεται από προκαρκινοματοειδείς αλλοιώσεις μέσα σε 10 με 20 χρόνια. Περίπου το 90% είναι πλακώδη καρκινώματα, το 10% είναι αδενοκαρκινώματα και ένας μικρός αριθμός είναι άλλοι τύποι.
Το συχνότερο σύμπτωμα είναι η ανώμαλη κολπική αιμόρροια ή η αιμορραγία μετά από σεξουαλική επαφή. Στις ηλικιωμένες γυναίκες η διάγνωση γίνεται λόγω των μετεμμηνοπαυσιακών κολπικών αιμορραγιών, ενώ συχνά εμφανίζονται αυξημένες κολπικές εκκρίσεις. Σε προχωρημένα στάδια εμφανίζεται πόνος και ανουρία, ενώ παράλληλα εμφανίζονται και μη ειδικά συμπτώματα, όπως αναιμία και κόπωση. Περίπου στο 50% των περιπτώσεων η διάγνωση γίνεται μέσω της κυτταρολογικής εξέτασης στα πλαίσια του προσυμπτωματικού ελέγχου και κατόπιν μετά από κολποσκόπηση και βιοψία από τον τράχηλο της μήτρας.
Η θεραπεία του καρκίνου του τραχήλου της μήτρας περιλαμβάνει το συνδυασμό χειρουργείου, χημειοθεραπείας και ακτινοθεραπείας, ενώ η συνολική πενταετής επιβίωση όλων των σταδίων στις ΗΠΑ είναι 68%. Η κατάληξη όμως σε μεγάλο βαθμό εξαρτάται από το πόσο νωρίς εντοπίστηκε ο καρκίνος.
 Ένα στα 10 ζευγάρια πάσχει από υπογονιμότητα (αποτυχία για επίτευξη εγκυμοσύνης μετά από ένα έτος τακτικών σεξουαλικών επαφών.) Η αιτιολογία της υπογονιμότητας μπορεί να ποικίλει, γενικά όμως στο ένα τρίτο των περιπτώσεων το πρόβλημα εντοπίζεται στον άνδρα, στο άλλο τρίτο στην γυναίκα και στο άλλο τρίτο των περιπτώσεων υπάρχει πρόβλημα και στους δύο συντρόφους. Σε ένα ποσοστό γύρω στο 10-15% δεν ανευρίσκεται κανένας εμφανής λόγος και τότε μιλάμε για Ανεξήγητη Υπογονιμότητα.
Ένα στα 10 ζευγάρια πάσχει από υπογονιμότητα (αποτυχία για επίτευξη εγκυμοσύνης μετά από ένα έτος τακτικών σεξουαλικών επαφών.) Η αιτιολογία της υπογονιμότητας μπορεί να ποικίλει, γενικά όμως στο ένα τρίτο των περιπτώσεων το πρόβλημα εντοπίζεται στον άνδρα, στο άλλο τρίτο στην γυναίκα και στο άλλο τρίτο των περιπτώσεων υπάρχει πρόβλημα και στους δύο συντρόφους. Σε ένα ποσοστό γύρω στο 10-15% δεν ανευρίσκεται κανένας εμφανής λόγος και τότε μιλάμε για Ανεξήγητη Υπογονιμότητα.
Η διερεύνηση του υπογόνιμου ζευγαριού περιλαμβάνει μια σειρά βασικών εξετάσεων και μερικές ακόμα επιπλέον, ανάλογα με το ιστορικό και τις ιδιαιτερότητες του κάθε ζευγαριού. Στις βασικές εξετάσεις, εκτός από την λεπτομερή κλινική εξέταση και τον υπερηχογραφικό έλεγχο, περιλαμβάνονται μια σειρά ορμονικών εξετάσεων, η υστεροσαλπιγγογραφία, το σπερμοδιάγραμμα, και κατά περίπτωση η λαπαροσκόπηση και η υστεροσκόπηση. Αυτή η διερεύνηση θα αναδείξει την αιτία του προβλήματος και θα καθορίσει το καταλληλότερο τρόπο αντιμετώπισης.
Γενικά ανάλογα με την αιτία της υπογονιμότητας η θεραπεία μπορεί να είναι χειρουργική (ινομυώματα, ενδομητρίωση, συγγενείς ανωμαλίες, κλπ) ή τελικά με κάποια μέθοδο υποβοηθούμενης αναπαραγωγής (ωοθηκική διέγερση, σπερματέγχυση ή εξωσωματική γονιμοποίηση) ή μπορεί εν τέλει να αφορά συνδυασμό και των δύο.
Η εξωσωματική γονιμοποίηση (IVF) είναι μία τεχνική υποβοηθούμενης αναπαραγωγής, που συνήθως επιλέγεται για ζευγάρια στα οποία απέτυχε κάποια άλλη μορφή θεραπείας της υπογονιμότητάς τους. Αρχικά, πραγματοποιείται ορμονική διέγερση των ωοθηκών με σκοπό την ανάπτυξη επαρκούς αριθμού ωαρίων. Αυτή πραγματοποιείται χρησιμοποιώντας φάρμακα γονιμότητας που χορηγούνται για δυο με τρεις εβδομάδες, με σκοπό οι ωοθήκες να παράγουν πολλαπλά ώριμα ωάρια. Η ανάπτυξη των ωαρίων ελέγχεται μετρώντας τις αλλαγές στα επίπεδα των οιστρογόνων στο αίμα, καθώς και με τη χρήση διακολπικής υπερηχογραφίας ανά τακτά χρονικά διαστήματα.
Στη συνέχεια γίνεται ωοληψία των ωαρίων που αναπτύχθηκαν από την ωοθήκη την κατάλληλη μέρα. Κάτω από υπερηχογραφική καθοδήγηση, μία βελόνα εισάγεται διά μέσω του κόλπου μέσα στην ωοθήκη και τα ωάρια και το περιβάλλον ωοθηκικό υγρό συλλέγονται με αναρροφητική συσκευή. Αυτή η διαδικασία πραγματοποιείται με ελαφρά νάρκωση στο χειρουργείο.
Τα ωάρια γονιμοποιούνται σε συνθήκες εργαστηρίου, με την τοποθέτηση του επεξεργασμένου σπέρματος του συζύγου ή του δότη. Το σπέρμα το οποίο θα χρησιμοποιηθεί για την γονιμοποίηση των ωαρίων συλλέγεται από το σύντροφο με αυνανισμό. Συνήθως, δεν γονιμοποιούνται όλα τα ωάρια αλλά ένα ποσοστό από αυτά (50-60%). Από τα γονιμοποιημένα ωάρια ένα ποσοστό θα επιβιώσουν τις επόμενες 2-3 μέρες, και θα εξελιχθούν σε έμβρυα κατάλληλα για μεταφορά πίσω στη μήτρα της γυναίκας.
Τέλος πραγματοποιείται εμβρυομεταφορά του/των βιώσιμου/βιώσιμων γονιμοποιημένου/γονιμοποιημένων εμβρύου/εμβρύων στη μήτρα της γυναίκας και ακολουθεί η παρακολούθηση της αρχόμενης κύησης εφόσον υπάρξει επιτυχής εμφύτευση. Δύο έως τρεις ημέρες μετά τη λήψη των ωαρίων, 2-4 από τα αναπτυσσόμενα έμβρυα μεταφέρονται μέσα στη μήτρα. Σε περίπτωση που αναπτυχθούν περισσότερα έμβρυα τότε μπορεί να υπάρξει η επιλογή κατάψυξης αυτών. Με την βοήθεια ενός κολπο-διαστολέα, ένας στενός πλαστικός καθετήρας που περιέχει τα έμβρυα εισάγεται απαλά διά μέσω του τραχήλου στον πυθμένα της μήτρας. Έπειτα, ο ιατρός εγχέει τα έμβρυα. Η διαδικασία διαρκεί μόνο λίγα λεπτά και είναι συνήθως ανώδυνη.
Η τελική πιθανότητα επιτυχίας εξαρτάται από την ηλικία του ζευγαριού και το αίτιο της υπογονιμότητας. Παράλληλα, μερικά ζευγάρια δε μπορούν να ολοκληρώσουν τη θεραπεία εξαιτίας της χαμηλής ανταπόκρισης στη φαρμακευτική αγωγή ή της αδυναμίας γονιμοποίησης των ωαρίων. Σε αυτές τις περιπτώσεις είναι σημαντική η επικοινωνία με τον ιατρό για αναζήτηση εναλλακτικών μεθόδων για περαιτέρω θεραπεία.
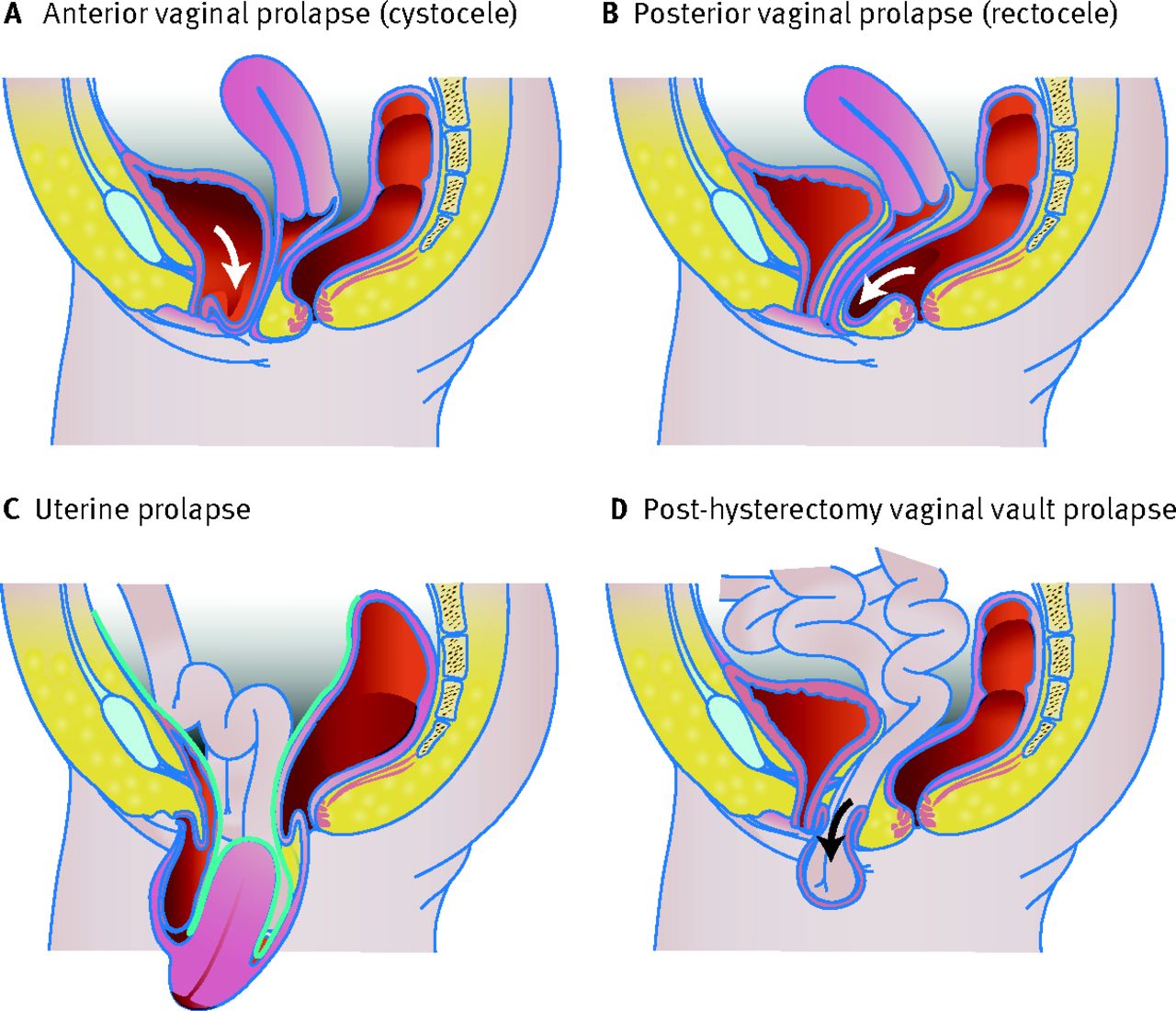 Ως πρόπτωση των πυελικών οργάνων ορίζεται η προς τα κάτω μετατόπιση τους που οφείλεται σε ανεπάρκεια των στηρικτικών δομών του πυελικού εδάφους. Οι παραπάνω καταστάσεις εμφανίζονται με μεγαλύτερη συχνότητα καθώς προχωρά η ηλικία της γυναίκας, με αυξημένη νοσηρότητα που ποικίλλει (σεξουαλική δυσλειτουργία, ακράτεια και επίσχεση ούρων και κοπράνων κλπ).
Ως πρόπτωση των πυελικών οργάνων ορίζεται η προς τα κάτω μετατόπιση τους που οφείλεται σε ανεπάρκεια των στηρικτικών δομών του πυελικού εδάφους. Οι παραπάνω καταστάσεις εμφανίζονται με μεγαλύτερη συχνότητα καθώς προχωρά η ηλικία της γυναίκας, με αυξημένη νοσηρότητα που ποικίλλει (σεξουαλική δυσλειτουργία, ακράτεια και επίσχεση ούρων και κοπράνων κλπ).
Η βασική αιτία των προπτώσεων είναι ο κολπικός τοκετός, ενώ ο υποβοηθούμενος τοκετός με εμβρυουλκία ή συκιουλκία καθώς και η μακροσωμία του εμβρύου είναι επιπρόσθετοι επιβαρυντικοί παράγοντες. Οι προπτώσεις επιτείνονται με την πάροδο της ηλικίας και κυρίως στην εμμηνόπαυση λόγω της έλλειψης των οιστρογόνων, καθώς και της διαταραχής της ποιότητας του κολλαγόνου. Μάλιστα, ο τρόπος ζωής συμβάλει στην πρόπτωση, ενώ η άρση βαριών αντικειμένων, η παχυσαρκία και η συνήθεια για ούρηση ή αφόδευση με έντονη προσπάθεια (δυσκοιλιότητα) και άλλες καταστάσεις που αυξάνουν την ενδοκοιλιακή πίεση, όπως ασθένειες που προκαλούν χρόνιο την επιτείνουν. Ο διαβήτης προκαλεί επίσης μικροαγγειοπάθεια καθώς και νευροπάθεια που συμβάλουν με την συνοδό παχυσαρκία σε πρόπτωση. Επιπλέον, η χρόνια χρήση κορτικοστεροειδών επίσης μειώνει την ισχύ του συνδετικού ιστού. Σημαντικοί προδιαθεσικοί παράγοντες είναι η προηγηθείσα χειρουργική επέμβαση στην πύελο, καθώς έχει παρατηρηθεί πρόπτωση κολπικού κολοβώματος στο 0,2-1% των γυναικών μετά από υστερεκτομή (ίσως από έλλειψη προσοχής στους μηχανισμούς στήριξης ). Στην κολποανάρτηση κατά Burch εμφανίζεται συχνά (7,6%) μετεγχειρητική εντεροκήλη ενώ μετά από κοιλιακή ιεροκολποπηξία ή ανάρτηση του κόλπου στον ιεροσπονδυλικό σύνδεσμο εμφανίζεται στο 12% των ασθενών ακράτεια ούρων στην προσπάθεια.
Η κλινική εικόνα της πρόπτωσης των πυελικών οργάνων ποικίλει και δεν είναι ανάλογη πάντα με τον βαθμό της πρόπτωσης. Ήπιο αίσθημα βάρους στον κόλπο ενίοτε με συνοδό οσφυαλγία είναι το συνηθέστερο σύμπτωμα το οποίο επιτείνεται με την ορθοστασία και την αύξηση της ενδοκοιλιακής πίεσης και υποχωρεί όταν η ασθενής ξαπλώνει. Άλλες γυναίκες περιγράφουν πόνο σαν δάγκωμα ή κράμπες υπερηβικά. Μερικές γυναίκες νοιώθουν ότι κάτι προβάλει στον κόλπο και συνήθως περιγράφουν ότι κάτι σαν αυγό εμφανίζεται στην είσοδο του κόλπου και τις εμποδίζει να περπατήσουν ακόμη και να καθίσουν. Άλλες φορές σε σοβαρές προπτώσεις σχηματίζεται έλκος που αιμορραγεί από την παρατεταμένη τριβή, την ατροφία και την ξηρότητα του βλεννογόνου. Η συνουσία είναι δύσκολη ή ακόμη αδύνατη αλλά οι περισσότερες γυναίκες με σοβαρή πρόπτωση ισχυρίζονται ότι δεν ενδιαφέρονται για σεξουαλικές επαφές.
Η πρόπτωση των πυελικών οργάνων συχνά επηρεάζει την ούρηση ή την αφόδευση ανάλογα με το τμήμα που προπίπτει. Ο λόγος είναι ότι η πρόπτωση του πρόσθιου κολπικού τοιχώματος μεταβάλει την οπισθοηβική θέση του αυχένα της κύστης και της οπίσθιας ουρήθρας. Με ανάλογο μηχανισμό η αφόδευση εμποδίζεται από την πρόπτωση του οπισθίου κολπικού τοιχώματος. Υπάρχουν ασθενείς με σοβαρή πρόπτωση που δεν παρουσιάζουν προβλήματα ούρησης μετά όμως την χειρουργική τους αποκατάσταση εμφανίζεται ακράτεια ούρων. Για αυτό είναι απαραίτητη η εκτίμηση της λειτουργικότητας των πυελικών οργάνων μετά από ανάταξη προεγχειρητικά, ώστε να είναι πλήρως ενημερωμένη η ασθενής για την αποτελεσματικότητα της χειρουργικής αποκατάστασης. Η ακράτεια ούρων είναι όμως το σύμπτωμα που θα πρέπει να ερευνάται λεπτομερώς μιας και η αποκατάστασή της προϋποθέτει ακριβή διάγνωση της αιτίας, η δε χειρουργική παρέμβαση χωρίς απόλυτες ενδείξεις όχι μόνο δεν διορθώνει αλλά και επιτείνει το πρόβλημα.
Η ακούσια απώλεια ούρων που αποδεικνύεται αντικειμενικά και αποτελεί κοινωνικό πρόβλημα χαρακτηρίζεται ως ακράτεια ούρων. Μελέτες δίνουν μεγάλη διακύμανση στην συχνότητα εμφάνισης από 5%-58% ανάλογα με την ηλικία και την φυλή. Τα αίτια της ακράτειας είναι φλεγμονή, ατροφική ουρηθρίτης, φάρμακα, ψυχολογικά αίτια, εσφήνωση κοπράνων, συρίγγια αλλά κυρίως προβλήματα του εξωστήρα και του σφιγκτήρα της ουρήθρας που διακρίνονται σε:
Ακράτεια από έπειξη: Ο φυσιολογικός εξωστήρας είναι ήρεμος κατά την πλήρωση της κύστης. Οι περισσότερες γυναίκες στα 200 ml περίπου έχουν έπειξη για ούρηση ενώ στα 400ml έχουν επιτακτική ανάγκη για ούρηση. Όταν συσπάται ο εξωστήρας με μικρή πληρότητα της κύστης και απουσιάζει νευρολογική βλάβη τότε χαρακτηρίζεται ως αστάθεια του εξωστήρα ενώ όταν αιτία είναι κάποια βλάβη στο φλοιό του εγκεφάλου καλείται υπεραντιδραστικότητα του εξωστήρα.
Ακράτεια από υπερπλήρωση: Ωφείλεται σε καταστροφή των υποδοχέων τάσης μετά από χρόνια φλεγμονή ή υπερδιάταση της κύστης που οδηγή σε υποαντιδραστικότητα του εξωστήρα. Φάρμακα όπως αντιχολινεργικά, φαινοθειαζίνες, αντικαταθλιπτικά, ναρκωτικά, αντισταμινικά κλπ καθώς νευρολογικές βλάβες και διαβήτης μπορεί να οδηγήσουν σε ακράτεια.
Ακράτεια στην προσπάθεια. Εμφανίζεται με την αύξηση της ενδοκοιλιακής πίεσης. Στην φυσιολογική γυναίκα η αύξηση της ενδοκοιλιακής πίεσης μεταδίδεται ισότιμα στην κύστη και στην ουρήθρα, αυτή συμπιέζεται στο πρόσθιο κολπικό τοίχωμα και έχουμε εγκράτεια. Αν έχουμε υπερκινητικότητα της ουρήθρας ( βρίσκεται δηλαδή λειτουργικά εξωπυελικά και άρα η ενδοκοιλιακή πίεση αυξάνει κυρίως την ενδοκυστική πίεση) ή το κολπικό τοίχωμα είναι χαλαρό έχουμε ακράτεια στην προσπάθεια . Άλλοτε έχουμε ανεπάρκεια του σφιγκτηριακού μηχανισμού της ουρήθρας με αποτέλεσμα πολύ έντονη ακράτεια . Αν συνυπάρχει και αστάθεια του εξωστήρα τότε έχουμε μικτή ακράτεια. Είναι φανερό ότι η ακράτεια στην προσπάθεια είναι αποτέλεσμα κυρίως ανατομικής βλάβης.
Η εξέταση ξεκινά από το ιστορικό της ασθενούς. Λεπτομερής αναφορά στο μαιευτικό ιστορικό, σε παλαιότερες πυελικές επεμβάσεις, σε άλλα ιατρικά νοσήματα, σε φάρμακα και σε συνήθειες είναι απαραίτητη για την κατανόηση της αιτίας του προβλήματος και την πιθανότητα υποτροπής μετά από την αποκατάσταση του. Είναι σημαντικό να γνωρίζουμε επίσης το πώς αντιλαμβάνεται η κάθε ασθενής το πρόβλημα και τις απαιτήσεις που έχει από την αποκατάστασή του. Κάποιες με την επιβεβαίωση ότι δεν είναι καρκίνος δεν επιζητούν θεραπεία ενώ άλλες αποδίδουν στην πρόπτωση συμπτώματα από άλλα όργανα.
Η ασθενής τοποθετείται στην θέση λιθοτόμου. Εκτιμάται η κινητικότητα των ισχίων και η κολπική πρόσβαση. Ενίοτε τοπική παχυσαρκία και ορθοπεδικά προβλήματα κάνουν δύσκολη ή ανέφικτη την διακολπική αποκατάσταση του προβλήματος. Στην συνέχεια ανοίγουμε τα χείλη του αιδοίου και εκτιμούμε την πρόπτωση. Η επισκόπηση επαναλαμβάνεται ζητώντας από την ασθενή να βήξει. Εκτός από την πρόπτωση εκτιμούμε τυχόν ακράτεια ούρων στην προσπάθεια. Στην συνέχεια τοποθετούμε την βάλβες Sims. Ελέγχουμε τον τράχηλο για τυχόν βλάβες . Ενίοτε ο τράχηλος επιμηκύνεται και δίνει την εντύπωση πρόπτωσης της μήτρας. Εκτιμούμε την τυχόν ατροφία του κόλπου και συχνά χορηγούμε προεγχειρητικά οιστρογόνα.
Αφαιρούμε την πρόσθια βάλβα και ελέγχουμε το πρόσθιο κολπικό τοίχωμα. Αν υπάρχει πρόπτωση του πρόσθιου κολπικού τοιχώματος τότε τοποθετούμε μια Ayres σπάτουλα πρόσθια σε κάθε πλάγιο κολπικό θόλο και αν αναταχθεί με την προς τα επάνω στήριξη η κήλη σημαίνει ότι έχουμε παρακολπικό έλλειμμα διαφορετικά υπάρχει πρόσθιο έλλειμμα. Στη συνέχεια με την βάλβα στο πρόσθιο τοίχωμα ελέγχουμε το οπίσθιο κολπικό τοίχωμα. Η κυρίαρχη πρόπτωση θα πρέπει να ανατάσσεται ώστε να ελέγχουμε τυχόν άλλες συνυπάρχουσες βλάβες που θα πρέπει να αποκατασταθούν κατά την επέμβαση. Η θέση του τραχήλου ή του κολπικού θόλου μας βοηθά να αντιληφθούμε ποια είναι η κυρίαρχη βλάβη.
Καταγράφουμε τα ευρήματά μας. Ανάλογα με το όργανο που προπίπτει έχουν χρησιμοποιηθεί οι όροι: Κυστεοκήλη όταν προπίπτει η ουροδόχος κύστη, κυστεουρηθροκήλη όταν με την ουροδόχο προπίπτει και η ουρήθρα, πρόπτωση μήτρας, πρόπτωση κολπικού κολοβώματος, ορθοκήλη όταν προπίπτει το ορθό στο οπίσθιο τοίχωμα του κόλπου και εντεροκήλη όταν προπίπτει το λεπτό έντερο στον κόλπο. Αδρά οι παραπάνω προπτώσεις χαρακτηρίζονται ως ελαφρές , μέτριες ή σοβαρές. Αυτοί οι όροι όμως δεν δείχνουν το ακριβές μέγεθος της πρόπτωσης ούτε εντοπίζουν την βλάβη της συγκεκριμένης δομής – στηρίγματος που την προκαλεί. Γι αυτό έχουν προταθεί διάφορα συστήματα αξιολόγησης. Τα δύο πιο αξιόλογα είναι το Baden Walker Halfway και το Pelvic Organ Prolapse – Quantification System.
Η διάγνωση της πρόπτωσης τίθεται σαφώς μόνο με την κλινική εξέταση. Το εργαστήριο όμως μας βοηθά για την αποφυγή παγίδων. Στην περίπτωση για παράδειγμα μιας σοβαρής κυστεοκήλης που προπίπτει αρκετά έξωθεν της εισόδου του κόλπου το τρίγωνο της ουροδόχου κύστεως μπορεί να βρίσκεται επίσης έξω. Οι ουρητήρες ψηλαφούνται συνήθως διεγχειρητικά σαν χορδές. Σε χρόνιες περιπτώσεις υδροουρητήρες και υδρονέφρωση μπορεί να συνυπάρχουν. Οι ουρητήρες τότε δεν μπορούν να ψηλαφηθούν με κίνδυνο κάκωσης στο χειρουργείο. Σε αυτές τις περιπτώσεις τοποθέτηση ουρητηρικών καθετήρων προτείνεται από μερικούς. Το υπερηχογράφημα νεφρών, ουρητήρων, κύστεως και η ενδοφλέβια πυελογραφία θα ήταν χρήσιμα σε τέτοιες περιπτώσεις. Όταν υπάρχει υποψία βλάβης της νεύρωσης του περινέου γίνεται επιβεβαίωση με προκλητά δυναμικά. Εκεί όμως που δεν επαρκεί η κλινική εξέταση είναι οι περιπτώσεις ακράτειας ούρων. Απαραίτητες είναι η γενική εξέταση ούρων, το σάκχαρο ορού, και φυσικά η ουροδυναμική μελέτη.
Η ουροδυναμική μελέτη δεν αποτελεί μια εξέταση αλλά σειρά εξετάσεων απαραίτητες για κάθε ασθενή με ακράτεια. Αυτές είναι:
H ουρορομετρία, όπου η ασθενής καλείται να έρθει με γεμάτη κύστη και ουρεί σε ειδική συσκευή που ομοιάζει όμως με τις συνήθεις λεκάνες. Καταγράφεται ο ρυθμός ούρησης ,ο όγκος ούρησης και ο υπολειπόμενος όγκος ούρησης(συνήθως μετά από καθετηριασμό ή scan).O φυσιολογικός όγκος ούρησης είναι περί τα 150-200 ml. Στις γυναίκες κάτω των 50 ετών φυσιολογικά ο μέγιστος ρυθμός ούρησης είναι >25ml/s ενώ στις μεγαλύτερες >18ml/s. Η φυσιολογική καμπύλη της ουρορομετρίας μοιάζει με κώδωνα.
H Κυστεομανομετρία, όπου, τοποθετείται Foley καθετήρας κύστεως και αφού αδειάσει η κύστη συνδέεται άμεσα μια σύριγγα των 60 ml αφού έχει αφαιρεθεί το έμβολο. Στην συνέχεια γεμίζουμε την κύστη και ζητούμε από την ασθενή να χαλαρώσει και να μας αναφέρει της πρώτη αίσθηση για ούρηση, την φυσιολογική έπειξη προς ούρηση και την ισχυρή έπειξη προς ούρηση . Η στήλη του υγρού στην σύριγγα και τα εκατοστόμετρα που αυτή βρίσκεται άνωθεν της ηβικής σύμφυσης αντιπροσωπεύουν την ενδοκυστική πίεση. Η χωρητικότητα της κύστης υπολογίζεται και καταγράφεται κάθε απότομη αύξηση της πίεσης με ταυτόχρονη έπειξη προς ούρηση που είναι ενδεικτική ακούσιας σύσπασης του εξωστήρα. Διαφορετικά αφαιρούμε τον καθετήρα και ζητούμε από την γυναίκα να βήξει και να σφιχτεί για την ανάδειξη ακράτειας στην προσπάθεια. Η εξέταση αυτή είναι αδρή εξέταση και εφαρμόζεται σε μη επιπλεγμένα περιστατικά .
Η Μονοκάναλη κυστεομανομετρία, όπου στην παραπάνω εξέταση ουσιαστικά μετρείται με ειδικό υποδοχέα η ενδοκυστική πίεση μετά από καθορισμένο ρυθμό γεμίσματος της κύστης. Δεν μας προσφέρει περισσότερες πληροφορίες από την Eyeball κυστεομανομετρία.
Η Πολυκαναλική κυστεομανομετρία, που είναι ίσως η πληρέστερη μέθοδος αν εξαιρέσει τα βιντεουροδυναμικά. Υπάρχει δυνατότητα με ειδικά λεπτούς και ευαίσθητους καθετήρες να καταγράφεται η ενδοκυστική πίεση (καθετήρας στην κύστη), η ενδοκοιλιακή πίεση (καθετήρας στο ορθό), η πίεση στην ουρήθρα (καθετήρας στην ουρήθρα), το ηλεκτρομυογράφημα του έξω σφιγκτήρα της ουρήθρας και του έξω σφιγκτήρα του ορθού (ειδικά αυτοκόλλητα στο περίνεο) καθώς και η δραστηριότητα του εξωστήρα.
Η κύστη γεμίζει με ορό ή σκιαστικό (στην περίπτωση που θα γίνουν και απεικονιστικές εξετάσεις) με ρυθμό 40-80ml/min . Ζητούμε από την ασθενή να χαλαρώσει και να μας αναφέρει της πρώτη αίσθηση για ούρηση (συνήθως <150 ml) , την φυσιολογική έπειξη προς ούρηση και την ισχυρή έπειξη προς ούρηση (δεν αντέχει άλλο) που αντιστοιχεί στην χωρητικότητα της κύστης (συνήθως 400-600 ml). Όταν έχει γεμίζει η κύστη ζητούμε περιοδικά από την ασθενή να βήξει ή να σφιχτεί. Την στιγμή που παρατηρείται απώλεια ούρων καταγράφουμε την ενδοκοιλιακή πίεση που καλείται Valsava leak point pressure (VLPP). Όταν η VLPP >100cm H2O χωρίς απώλεια ούρων, ο σφιγκτήρας θεωρείται φυσιολογικός. Αν η ασθενής έχειVLPP<60cm H2O και καμία κινητικότητα της ουρήθρας είναι καλή υποψήφια για περιουρηθρική ενέσιμη θεραπεία, και επεμβάσεις ανάρτησης όταν υπάρχει κινητικότητα. Όταν η VLPP >100cm H2O και υπάρχει κινητικότητα της ουρήθρας ενδείκνυνται επεμβάσεις ανάρτησης του αυχένα και σταθεροποίησης. Κάθε ακούσια δραστηριότητα του εξωστήρα κατά την πλήρωση της κύστης είναι παθολογική και θα πρέπει να ελέγχουμε για αίσθημα έπειξης και για απώλεια ούρων. Στην συνέχεια παραγγέλνουμε στην γυναίκα να ουρήσει και γίνεται ουρομετρία. Το ηλεκτρομυογράφημα δείχνει μείωση του δυναμικού του έξω ουρηθρικού σφιγκτήρα λίγο πριν την δράση του εξωστήρα. Ελέγχουμε ακόμη την δυνατότητα διακοπής της ούρησης.
Η Προφιλομετρία (κατατομή της πίεσης της ουρήθρας), με την οποία με ένα πολύ ευαίσθητο ενδοουρηθρικό καθετήρα μετρούμε την πίεση της ουρήθρας καθώς τον αφαιρούμε σιγά σιγά. Εκτιμάται το λειτουργικό μήκος της ουρήθρας (ενδοουρηθρική πίεση μεγαλύτερη από την ενδοκυστική) που είναι 3-5cm και η πίεση σύγκλεισης της ουρήθρας που κυμαίνεται φυσιολογικά από 50-100 cm H2O. Πίεση ουρήθρας <20cm H2O υποδηλώνει ανεπάρκεια του έσω σφιγκτήρα. Σημαντική είναι η ταυτόχρονη καταγραφεί της ενδοκυστικής και ενδουρηθρικής πίεσης. Αν διαπιστωθεί ότι στην προσπάθεια δεν μεταδίδεται το ίδιο η πίεση στην ουρήθρα και στην κύστη σημαίνει λειτουργικά εξωκοιλιακή ουρήθρα.
Μεγάλη συζήτηση υπάρχει για μέτρα και πρακτικές που εφαρμόζονται στον κολπικό τοκετό με σκοπό την πρόληψη της πρόπτωσης των πυελικών οργάνων. Οι παλαιότερες απόψεις για εφαρμογή της περινεοτομίας σε όλους τους κολπικούς τοκετούς καταρρίπτονται από σύγχρονες τυχαιοποιημένες μελέτες. Είναι αυταπόδεικτο από τους μηχανισμούς κακώσεων που περιγράφηκαν πιο πάνω ότι μια τέτοια πρακτική θα προλάμβανε βλάβες μόνο του ορθοκολπικού διαφράγματος και του σώματος του περινέου. Οι βλάβες που προέρχονται από την περινεοτομή στον φυσιολογικό τοκετό φαίνεται ότι τελικά είναι εξίσου επιβαρυντικές αν όχι περισσότερο από αυτές που προκύπτουν από την μη εφαρμογή της. Η εφαρμογή συκιουλκίας είναι λιγότερο επιβαρυντική από την χρήση εμβρυουλκίας, ενώ η πρόληψη της μακροσωμίας του εμβρύου είναι μια επίσης χρήσιμη παρέμβαση. H καισαρική τομή προ της ενάρξεως του τοκετού σαφώς προστατεύει από βλάβες στο πυελικό έδαφος. Η παραπάνω πρακτική εφαρμόζεται σε γυναίκες που έχουν υποβληθεί σε επέμβαση αποκατάστασης βλάβης του πυελικού εδάφους ή ακράτειας. Η άποψη όμως της εφαρμογής μιας μεγάλης επέμβασης, όπως είναι η καισαρική τομή, για την πρόληψη μιας βλάβης που μπορεί να εμφανιστεί αργότερα χωρίς όμως να είναι επικίνδυνη πάθηση για την γυναίκα δεν φαίνεται πολύ πειστική. Σαφώς όμως τα παραπάνω θα πρέπει να αποτελούν κομμάτι της ενημέρωσης κάθε ασθενούς που έχει μη απόλυτες ενδείξεις για καισαρική τομή για την τελική επιλογή της.
Αντικρουόμενες απόψεις υπάρχουν σχετικά με την προληπτική χρησιμότητα των πυελικών ασκήσεων (Kegel) στην λοχεία ενώ η άμεση βελτίωση συμπτωμάτων ακράτειας έχει αποδειχθεί τόσο στην λοχεία όσο και σε κάθε φάση της ζωής της γυναίκας. Ο έλεγχος των χρόνιων νοσημάτων που αναφέραμε, με βελτίωση της δυσκοιλιότητας, διακοπή του καπνίσματος, αλλαγή του τρόπου ζωής με αποφυγή άρσης βαριών αντικειμένων και αντιμετώπιση της παχυσαρκίας προστατεύει από την εμφάνιση και την εξέλιξη των προπτώσεων των πυελικών οργάνων. Η χρήση ορμονικής υποκατάστασης ασκεί ευεργετική δράση όχι μόνο άμεσα στο συνδετικό ιστό αλλά προστατεύει και από την οστεοπόρωση.
Η θεραπεία της πρόπτωσης των πυελικών οργάνων αποτελεί μια από τις μεγαλύτερες προκλήσεις για τον γυναικολόγο γιατί πρέπει να αποκαταστήσει την ανατομική θέση των οργάνων που προπίπτουν, την καλή και μόνιμη στήριξη τους καθώς και την λειτουργική αρτιότητα της πυέλου και των οργάνων της. Τα παραπάνω επιτυγχάνονται μόνο χειρουργικά. Υπάρχουν όμως και συντηρητικά μέτρα που εφαρμόζονται για να ανακουφίσουν γυναίκες που έχουν μικρή πρόπτωση ή που περιμένουν να χειρουργηθούν. Εκεί όμως που η συντηρητική θεραπεία έχει ιδιαίτερη σημασία είναι στις γυναίκες που δεν μπορούν να χειρουργηθούν για ιατρικούς λόγους.
Τα συντηρητικά μέτρα που λαμβάνονται αποσκοπούν στο να δυναμώσουν τους μυς του πυελικού εδάφους, να βελτιώσουν την οιστρογονική κατάσταση της ασθενούς, να αυξήσουν τον νευρικό τόνο της ουρήθρας (όπου υπάρχει ακράτεια) και να στηρίξουν μηχανικά το πυελικό έδαφος. Η ενδυνάμωση των μυών επιτυγχάνεται με άσκηση των μυών του πυελικού εδάφους. Ο Kegel ήταν αυτός που πρώτος έδωσε έμφαση στο δυνάμωμα των μυών του πυελικού εδάφους με πυελικές ασκήσεις και την βοήθεια ειδικού μανομέτρου. Τα αποτελέσματα ήταν καλά στην βελτίωση των συμπτωμάτων τόσο της πρόπτωσης όσο και της ακράτειας στην προσπάθεια. Σήμερα γίνονται χωρίς μανόμετρο. Για να είναι αποτελεσματικές πρέπει να εφαρμοστούν για τρεις μήνες τουλάχιστον εντατικά κάτω από επιτήρηση. Οι ασθενείς διδάσκονται να συσπούν τους μυς του πυελικού εδάφους κατά την γυναικολογική εξέταση. Η κάθε σύσπαση διαρκεί για πέντε δευτερόλεπτα τουλάχιστον και επαναλαμβάνεται για 15-20 φορές σε κάθε συνεδρία, με τρεις τουλάχιστον συνεδρίες την ημέρα. Κολπικοί κώνοι διαφορετικού βάρους και μεγέθους έχουν χρησιμοποιηθεί επιβοηθητικά για να ελέγχεται καλύτερα η πρόοδος της θεραπείας. Σε μερικές σειρές η θεραπεία της ακράτειας της προσπάθειας έφτανε στο 32% των ασθενών με σημαντική βελτίωση συμπτωμάτων στο υπόλοιπο 68% και με παραμονή των αποτελεσμάτων στο 77% αυτών μετά από ένα έτος από την θεραπεία. Όταν βέβαια υπάρχουν μεγάλες βλάβες στις περιτονίες τότε η παραπάνω θεραπεία προσφέρει ελάχιστα. Επειδή όμως οι ασκήσεις κατά Kegel δεν έχουν καμιά παρενέργεια θα πρέπει να προτείνονται ως πρώτο μέτρο θεραπείας.
Οι εμμηνοπαυσιακές γυναίκες έχουν συχνά ουρογεννητική ατροφία από την έλλειψη οιστρογόνων που επιτείνουν τα προϋπάρχοντα συμπτώματα της πρόπτωσης. Έτσι μπορούν να επωφεληθούν σε συνδυασμό με τις ασκήσεις του πυελικού εδάφους, βελτιώνοντας κυρίως την συνυπάρχουσα συχνουρία και δυσουρία.
Ηλεκτρική διέγερση. O αρχικός ενθουσιασμός για την διέγερση των μυών του περινέου με την χρήση ηλεκτρικού φορτίου υποχώρησε λόγω της μικρής αποδοχής από τους ασθενείς (επώδυνη θεραπεία). Το ερέθισμα δίνεται διακολπικά ή διαορθικά και προκαλεί σύσπαση των μυών του πυελικού εδάφους με ταυτόχρονη αναστολή της δράσης του εξωστήρα.
Σε γενικές γραμμές δεν υπάρχουν φάρμακα με έγκριση από το FDA ( US food and drug administration) που να θεραπεύουν την ακράτεια της προσπάθειας και πολύ περισσότερο την πρόπτωση. Ένα νέο αντικαταθλιπτικό φάρμακο η Ντουλοξετίνη έχει πρόσφατα κυκλοφορήσει για την ακράτεια της προσπάθειας. Πρόκειται για έναν εκλεκτικό αναστολέα της επαναπρόσληψης της σεροτονίνης και της νορεπινεφρίνης που οδηγεί σε σύσπαση του σφιγκτήρα της ουρήθρας. Φαίνεται ασφαλής και αποτελεσματικό φάρμακο για την ελαφρά και μέτρια ακράτεια της προσπάθειας σε διπλές τυφλές μελέτες.
Τέλος, οι πεσσοί είναι ένα από τις παλαιότερες μεθόδους που χρησιμοποιήθηκαν στην γυναικολογία για την ανάταξη της πρόπτωσης των πυελικών οργάνων καθώς και για την αντιμετώπιση της ακράτειας. Η χρήση τους είναι συνήθης σε γυναίκες με πρόπτωση και σοβαρά ιατρικά προβλήματα που δεν επιτρέπουν χειρουργική θεραπεία, σε αυτές που επιζητούν προεγχειρητικά ανακούφιση και στις έγκυες με ακράτεια ούρων. Ανάλογα με την βλάβη χρησιμοποιούμε τον κατάλληλο πεσσό. Μετά από γυναικολογική εξέταση διαλέγουμε τον μεγαλύτερο πεσσό που στέκεται άνετα στον κόλπο της ασθενούς και της επιτρέπει να ουρεί ( το μέγεθος υπολογίζεται στο περίπου με την εξέταση αλλά δοκιμάζοντας βρίσκουμε τον κατάλληλο τύπο πεσσού). Ενημερώνουμε την ασθενή ότι πρέπει να επανέλθει σε τρεις με έξι μήνες ή νωρίτερα αν προκύψει πρόβλημα όπως δυσουρία, δύσοσμη ή αιμορραγική κολπική έκκριση και αυτόματη αποβολή του πεσσού. Είναι προφανές ότι η χρήση των πεσσών εμποδίζει την συνουσία. Παρόλο που οι πεσσοί είναι απόλυτα ασφαλή εργαλεία έχουν κάποιες επιπλοκές. Το συχνότερο πρόβλημα είναι η κολπική υπερέκκριση και οσμή που βελτιώνονται με πλύσεις με αραιό διάλυμα ξυδιού ή υπεροξειδίου του υδρογόνου. Στους ατροφικούς κόλπους η συνεχόμενη πίεση που ασκείται από τον πεσσό προκαλεί έλκη και αιμορραγία που αντιμετωπίζονται αποτελεσματικά με τακτικές αλλαγές των πεσσών και τοπική χρήση οιστρογόνων. Σε παραμελημένες περιπτώσεις ο πεσσός μπορεί μέχρι και να μεταναστεύσει σε παρακείμενα όργανα με απαραίτητη την χειρουργική αφαίρεση. Σε τέτοιες περιπτώσεις είναι πιθανός ο σχηματισμός συριγγίων.
 Περίπου μία στις πέντε γυναίκες, εμφανίζει καλοήθη πάθηση του μαστού κάποια στιγμή στη ζωή της. Τα περισσότερα ψηλαφητά μορφώματα (8 στα 10) στο μαστό είναι καλοήθη. Μπορεί αυτά να είναι μία κύστη που περιέχει υγρό ή ένα ινοαδένωμα (υπερβολική ανάπτυξη ινώδους ιστού) και μπορούν να θεραπευτούν με μεγάλη ευκολία. Μπορεί να ανευρεθούν είτε κατά τον τακτικό ετήσιο γυναικολογικό έλεγχο είτε κατά την αυτοεξέταση του μαστού.
Περίπου μία στις πέντε γυναίκες, εμφανίζει καλοήθη πάθηση του μαστού κάποια στιγμή στη ζωή της. Τα περισσότερα ψηλαφητά μορφώματα (8 στα 10) στο μαστό είναι καλοήθη. Μπορεί αυτά να είναι μία κύστη που περιέχει υγρό ή ένα ινοαδένωμα (υπερβολική ανάπτυξη ινώδους ιστού) και μπορούν να θεραπευτούν με μεγάλη ευκολία. Μπορεί να ανευρεθούν είτε κατά τον τακτικό ετήσιο γυναικολογικό έλεγχο είτε κατά την αυτοεξέταση του μαστού.
Οι κύστεις του μαστού δεν είναι ασυνήθεις και αφορούν μια τοπική συλλογή υγρού. Η κύστη έχει ομαλή υφή, μετακινείται εύκολα, μπορεί να είναι μαλακή και πολλές φορές είναι επώδυνη, ενώ συχνά παρουσιάζονται και στους δύο μαστούς και μπορούν να αναπτυχθούν σε οποιοδήποτε σημείο. Περίπου 10% των γυναικών αναπτύσσουν υποτροπιάζουσες κύστεις. Οι κύστεις είναι ορμοεξαρτώμενες, με συνέπεια να παρουσιάζονται συχνότερα σε γυναίκες ηλικίας μεταξύ 30 και 50 ετών και να εξαφανίζονται μετά την εμμηνόπαυση, ενώ η θεραπεία με υποκατάσταση ορμονών μπορεί να προκαλέσει την αρχική ανάπτυξη ή την επανεμφάνισή τους όπως συμβαίνει και πριν εμμηνόπαυση.
Τα ινοαδενώματα είναι αλλοιώσεις που αποτελούνται από ινώδη και αδενικό ιστό, και μπορεί να προκαλέσουν δυσφορία ή/και να μεγαλώσουν με τον καιρό ή κατά τη διάρκεια της εγκυμοσύνης. Αποτελούν τον πιο κοινό όγκο σε γυναίκες νεαρής ηλικίας, μεταξύ 20 - 30 ετών, παρόλο που γνωρίζουμε ότι μπορεί να αναπτυχθούν σε οποιαδήποτε ηλικία. Μπορούν να μετακινηθούν με ευκολία κάτω από το δέρμα μετά από πίεση με τα δάκτυλα κατά την ψηλάφηση, ενώ από τη στιγμή που έχει επιβεβαιωθεί ότι κάποιος όγκος είναι ινοαδένωμα δεν υπάρχει λόγος να αφαιρεθεί, εκτός εάν το επιθυμεί η γυναίκα. Αν ένας όγκος είναι μικρότερος του ενός εκατοστού, δεν μεγαλώνει ή δεν καθίσταται επώδυνος ή όταν μια γυναίκα έχει υπερβεί την ηλικία των 30 ετών, ο γιατρός μπορεί να προτείνει την αφαίρεσή του. Η εγχείριση είναι απλή και συνήθως γίνεται χωρίς να υπάρξει εισαγωγή στο νοσοκομείο. Ο όγκος αποστέλλεται για παθολογοανατομική εξέταση, ενώ η αφαίρεση ενός ινοαδενώματος δεν βλάπτει καθόλου το μαστό και δεν θα επηρεάσει την ικανότητα για θηλασμό. Τα ινοαδενώματα δεν επανεμφανίζονται αν αφαιρεθούν ολοκληρωτικά, ωστόσο είναι πιθανό μελλοντικά να αναπτυχθεί κάποιο άλλο, σε διαφορετικό σημείο του μαστού.
Οι ινοκυστικές αλλοιώσεις του μαστό αποτελούν το πιο συχνό αίτιο ανησυχίας στις γυναίκες ηλικίας 40 - 50 ετών, με το ποσοστό αυτών να αγγίζει το 40%. Το προεξαρχον σύμπτωμα μπορεί να είναι η μαστοδυνία, ενώ οι εν λόγω αλλοιώσεις προκαλούνται από αλλαγές στα επίπεδα των οιστρογόνων και της προγεστερόνης, κατά τη διάρκεια της εμμήνου ρύσεως. Οι ορμόνες προκαλούν διαστολή των αιμοφόρων αγγείων, διόγκωση των γαλακτοφόρων πόρων και διήθηση των πόρων από την κατακράτηση υγρού στο μαστό. Αυτό αντιλαμβάνεται από τη γυναίκα ως αίσθημα φουσκώματος, με έντονη ευαισθησία ή με την παρουσία εξογκμάτων. Μετά από κάποιο χρονικό διάστημα οι μαστοί, συνήθως, επιστρέφουν στο φυσιολογικό, όπως ήταν δηλαδή προηγουμένως. Οι ινοκυστικές αλλοιώσεις μπορεί να εμφανίζονται και στους δύο μαστούς, συχνά στο άνω και έξω τεταρτημόριο, όπου βρίσκεται η μεγαλύτερη συγκέντρωση του μαζικού αδένα ή στην κάτω πλευρά του μαστού. Η δυσφορία μπορεί να κυμαίνεται από έναν ήπιο πόνο μέχρι χαρακτηριστική ευαισθησία στην ψηλάφηση ή ακόμα και έξαψη. Οι αλλαγές αυτές συνήθως εξαφανίζονται μετά την εμμηνόπαυση και αυτό επιβεβαιώνει το ρόλο των ορμονών στην εν λόγω πάθηση. Συνήθως, δεν είναι απαραίτητη η ειδική θεραπεία, ενώ πολλές φορές τα παυσίπονα και τα μη στεροειδή αντιφλεγμονώδη μπορεί να φανούν επιβοηθητικά.
Όσον αφορά τον καρκίνο του Μαστού είναι η πιο συχνή μορφή καρκίνου σήμερα στις γυναίκες. Σπάνια εμφανίζεται πριν τα 30 χρόνια. Πιο συχνά προσβάλλει ηλικίες μεταξύ 50 και 70 ετών. Σήμερα οι γυναίκες δεν χρειάζεται να κάνουν συνήθως μαστεκτομή (ολική αφαίρεση του στήθους), διότι η αφαίρεση του όγκου ακολουθούμενη από ακτινοθεραπεία ή/και ορμονοθεραπεία είναι το ίδιο αποτελεσματική. Δεν είναι ακόμη γνωστό τι ακριβώς προκαλεί τον καρκίνο του μαστού. Είναι γνωστό όμως ότι ορισμένες καταστάσεις που λέγονται παράγοντες κινδύνου συνδέονται με τη νόσο. Αυτούς τους παράγοντες τους χωρίζουμε σε 3 κατηγορίες. Πρόκειται για τους μη μεταβλητούς παράγοντες, όπως το φύλο, η ηλικία, το οικογενειακό ιστορικό (ο καρκίνος του μαστού είναι πιο συχνός σε γυναίκες που η μητέρα, η αδελφή, ή η γιαγιά έπασχε ή πάσχει από τη νόσο), τη φυλή (πιο συχνά εντοπίζεται στη λευκή φυλή), την προηγούμενη ακτινοθεραπεία και τους γενετικούς παράγοντες (μετάλλαξη γονιδίων όπως το BRCA1 και BRCA2). Άλλοι παράγοντες είναι αυτοί που προέρχονται από τον τρόπο ζωής όπως η ατεκνία (γυναίκες χωρίς παιδιά ή που γέννησαν μετά τα 30 το πρώτο τους παιδί έχουν μεγαλύτερη πιθανότητα να εμφανίσουν καρκίνο του μαστού), η χρήση αντισυλληπτικών δισκίων (μειώνουν τις πιθανότητες καρκίνου του μαστού), η θεραπεία ορμονικής αποκατάστασης (οιστρογόνα με προγεστερόνη, αυξάνουν ελαφρά την πιθανότητα καρκίνου του μαστού), η εγκυμοσύνη και ο θηλασμός (μειώνουν ελαφρά την πιθανότητα εμφάνισης καρκίνου του μαστού) και η διατροφή με το αλκοόλ (σε υπέρβαρες γυναίκες υπάρχει μεγαλύτερη πιθανότητα εμφάνισης καρκίνου του μαστού). Τέλος, υπάρχουν και κάποιοι παράγοντες που μένει να διευκρινισθεί ο ρόλος τους όπως η μόλυνση του περιβάλλοντος από εντομοκτόνα και αγροτικά φάρμακα και το κάπνισμα, ιδίως αν αρχίζει κατά την εφηβική ηλικία.
Όσο νωρίτερα διαγνωσθεί ο καρκίνος του μαστού τόσο περισσότερες πιθανότητες υπάρχουν για τη θεραπεία του. Στις μικρές ηλικίες (20-40 έτη) συνιστάται η αυτοεξέταση του μαστού κάθε μήνα, ενώ μετά τα 40 απαιτείται τόσο κλινική εξέταση, όσο και μια σειρά προληπτικών εξετάσεων (μαστογραφία, υπερηχογράφημα μαστού). Η αυτοεξέταση του μαστού περιλαμβάνει την παρατήρηση πιθανών αλλαγών στο μέγεθος και το σχήμα των μαστών, αλλαγές στο σχήμα και στην υφή των θηλών, καθώς και αν υπάρχει έκκριση από αυτές. Ο έλεγχος γίνεται με 3 τρόπους: 1) σε όρθια στάση με τα χέρια χαλαρά κρεμασμένα κάτω, 2) σηκώνοντας τα χέρια ψηλά πάνω από το κεφάλι, παρατηρούμε πώς ακολουθούν την κίνηση οι μαστοί και προσέχουμε για τυχόν αλλαγές της επιφάνειας του δέρματος των μαστών, 3) με τα χέρια στη μέση παρατηρούμε για αλλαγές στο περίγραμμα των μαστών ή για τυχόν τράβηγμα σε κάποια περιοχή. Η ψηλάφηση ολοκληρώνεται με την ψηλάφηση της μασχαλιαίας χώρας για την ύπαρξη πιθανού διογκωμένου λεμφαδένα.
Η κλινική εξέταση αφορά γυναίκες μεταξύ 20-40 ετών, οι οποίες πρέπει οπωσδήποτε να υποβάλλονται στην εν λόγω εξέταση κάθε 3 χρόνια από τον θεράποντα ιατρό τους. Μετά τα 40 έτη αυτή η εξέταση θα πρέπει να γίνεται κάθε χρόνο κατά τον τακτικό γυναικολογικό έλεγχο, ενώ είναι σημαντικό να πραγματοποιείται πριν από κάθε άλλη εξέταση (μαστογραφία, υπερηχογράφημα).
Η μαστογραφία είναι η ακτινογραφία του μαστού με ένα ειδικό μηχάνημα, τον μαστογράφο. Με την μαστογραφία παίρνουμε πληροφορίες για ψηλαφητά ογκίδια αλλά και για μη ψηλαφητές ανωμαλίες. Η πρώτη μαστογραφία πρέπει να γίνεται σε ηλικία 35-40 ετών και αποτελεί τη μαστογραφία αναφοράς για το μέλλον. Μετά τα 40 η γυναίκα πρέπει να κάνει προληπτικά κάθε χρόνο μαστογραφία, ώστε να προλαμβάνεται οποιαδήποτε πιθανή καλοήθης ή κακοήθης εξαλλαγή.
Το υπερηχογράφημα μαστού είναι μια απλή εξέταση η οποία χρησιμοποιεί ηχητικά κύματα για να σχηματίσει μια εικόνα του μαστού. Είναι πολύ ευαίσθητο και μπορεί να ξεχωρίσει για παράδειγμα, τη διαφορά ανάμεσα σε ένα συμπαγή όγκο και μια κύστη, ενώ σε συνδυασμό με τη μαστογραφία προσφέρει τη δυνατότητα διάγνωσης του 90-95% των βλαβών του μαστού.
Αν κατά τη μαστογραφία και το υπερηχογράφημα του μαστού διαπιστωθεί κάποιος όγκος, τότε μπορεί να πραγματοποιηθούν συμπληρωματικές εξετάσεις όπως η μαγνητική τομογραφία και η κυτταρολογική εξέταση με βιοψία για την τελική διάγνωση και περαιτέρω αντιμετώπιση.
Η μαγνητική τομογραφία με χρήση ενδοφλέβιας χορήγησης σκιαγραφικής ουσίας είναι η πιο ευαίσθητη συμπληρωματική απεικονιστική μέθοδος. Χρησιμοποιείται όταν θέλουμε να καθορίσουμε την τοπική έκταση της κακοήθους βλάβης, όταν έχουμε διηθητικό λοβιακό καρκίνο του μαστού καθώς και επιβοηθητικά προεγχειρητικά. Σε καμία περίπτωση η μαγνητική τομογραφία δεν πρέπει να αντικαταστήσει την κλασική μαστογραφία και το υπερηχογράφημα, καθώς αποτελεί συμπληρωματική μέθοδο. Έτσι λοιπόν, καμιά εξέταση δεν καταργεί την άλλη, αλλά τη συμπληρώνει για να γίνει έλεγχος για τυχόν εξάπλωση του καρκίνου σε κάποιο άλλο μέρος του σώματος.
Σήμερα, τα όπλα που διαθέτουμε για την καταπολέμηση του καρκίνου του μαστού μπορούμε να τα χωρίσουμε σε 2 κατηγορίες. Την τοπική θεραπεία, που έχει σκοπό να αντιμετωπίσει τον όγκο χωρίς να επηρεάσει το υπόλοιπο σώμα και περιλαμβάνει τη χειρουργική εκτομή και την ακτινοθεραπεία, καθώς και τη συστηματική θεραπεία, κατά την οποία χορηγούμε μέσω της κυκλοφορίας του αίματος ή από το στόμα φάρμακα ώστε να αντιμετωπισθούν τα καρκινικά κύτταρα που πιθανώς έχουν διασκορπιστεί έξω από τον μαστό και περιλαμβάνει την ορμονοθεραπεία και τη χημειοθεραπεία.
Η διάγνωση του καρκίνου του μαστού είναι μια εμπειρία πολύ τραυματική για τις περισσότερες γυναίκες. Πολλές γυναίκες νιώθουν απογοητευμένες και αγχωμένες ή σκέφτονται τις αλλαγές που πρέπει να κάνουν στη ζωή τους επειδή θα πρέπει να είναι στο νοσοκομείο και να τους παρέχεται θεραπεία. Η θεραπεία μπορεί να προκαλέσει αίσθημα κούρασης, λήθαργου και κακής ψυχολογικής κατάστασης που γρήγορα θα ξεπεραστεί. Οι γυναίκες θα πρέπει να ενθαρρύνονται να μιλούν με το σύντροφό τους και να αναζητούν ψυχολογική υποστήριξη, καθώς και να θυμούνται πως η χημειοθεραπεία και η ακτινοβολία δεν μειώνουν τη σεξουαλικότητα μιας γυναίκας.
 Η εμμηνόπαυση αφορά την επιτυχία με την οποία η γυναίκα περνά από τον ρόλο της νέας γυναίκας σε αυτόν της μεσήλικης και αποτελεί μια φυσιολογική διαδικασία και όχι μια παθολογική κατάσταση. Πίσω λοιπόν από τον φόβο της εμμηνόπαυσης βρίσκεται ο φόβος μπροστά στην απώλεια κάποιων συγκεκριμένων ρόλων που συνόδευαν τη γυναίκα νια ολόκληρη τη ζωή της και στην αμηχανία νια τους επόμενους. Στο συλλογικό ασυνείδητο, όμως, η γυναίκα παίζει κυρίως δυο ρόλους, αυτόν του ερωτικού αντικειμένου και αυτόν της μητέρας. Αυτοί οι ρόλοι επηρεάζονται και διαταράσσονται κατά τη στιγμή της εμηνόπαυσης.
Η εμμηνόπαυση αφορά την επιτυχία με την οποία η γυναίκα περνά από τον ρόλο της νέας γυναίκας σε αυτόν της μεσήλικης και αποτελεί μια φυσιολογική διαδικασία και όχι μια παθολογική κατάσταση. Πίσω λοιπόν από τον φόβο της εμμηνόπαυσης βρίσκεται ο φόβος μπροστά στην απώλεια κάποιων συγκεκριμένων ρόλων που συνόδευαν τη γυναίκα νια ολόκληρη τη ζωή της και στην αμηχανία νια τους επόμενους. Στο συλλογικό ασυνείδητο, όμως, η γυναίκα παίζει κυρίως δυο ρόλους, αυτόν του ερωτικού αντικειμένου και αυτόν της μητέρας. Αυτοί οι ρόλοι επηρεάζονται και διαταράσσονται κατά τη στιγμή της εμηνόπαυσης.
Η άποψη αυτή όμως ουσιαστικά ταυτίζει τη γυναίκα με τη μήτρα! Η γυναίκα όμως μπορεί να είναι και πολλά άλλα, και μυαλό και καρδιά και ψυχή, ένα ολόκληρο άτομο, που μπορεί να παίξει σημαντικούς ρόλους σε ατομικό και κοινωνικό/πολιτιστικό επίπεδο. Πολλές γυναίκες που σε αυτή την ηλικία έχουν πλέον τον χρόνο, αλλά και την ενέργεια να ασχοληθούν με τον εαυτό τους και να τολμήσουν πράγματα που δεν θα έκαναν νεότερες γυναίκες, ανακαλύπτουν αυτές τις νέες πλευρές του εαυτού τους και απελευθερώνονται πραγματικά.
Όλα αυτά βέβαια δεν σημαίνουν ότι η εμμηνόπαυση δεν σηματοδοτεί μια «απώλεια» στη ζωή κάθε γυναίκας για το κομμάτι εκείνο του εαυτού της που «χάνεται» και απαιτεί έναν επαναπροσδιορισμό. Παράλληλα, σε αυτό το στάδιο, μπορεί να βιώνονται και άλλες «απώλειες», όπως, για παράδειγμα, η αποχώρηση των παιδιών από το σπίτι, ο θάνατος των γονέων, που λειτουργούν συσσωρευτικά στη θλίψη και στην «αλλαγή» που διαδραματίζεται.
Η εμμηνόπαυση λοιπόν, αποτελεί την μόνιμη παύση της ωοθηκικής λειτουργία, που ορίζεται κλινικά από την απουσία εμμήνου ρύσεως για 12 μήνες τουλάχιστον. Φυσιολογικά, η μέση ηλικία εμμηνόπαυσης είναι τα 49-51 έτη , ενώ 1% των γυναικών εμφανίζουν εμμηνόπαυση πριν από την ηλικία των 40 ετών και 5% μετά την ηλικία των 55 ετών. Από την άλλη, η μεταβατική περίοδος πριν και μετά την οριστική παύση της λειτουργίας των ωοθηκών ονομάζεται κλιμακτήριος η περιεμμηνοπαυσιακή περίοδος.
Στην περίπτωση που η εμμηνόπαυση εμφανισθεί πριν από την ηλικία των 40 ετών καλείται πρώιμη ωοθηκική ανεπάρκεια ή πρόωρη εμμηνόπαυση και χαρακτηρίζεται από αμηνόρροια, χαμηλά επίπεδα οιστρογόνων, αυξημένες επίπεδα θυλακιοτρόπου και ωχρινοτρόπου ορμόνης και ανωοθυλακιορρηξία. Στην πρώιμη ωοθηκική ανεπάρκεια μπορούν να ανευρεθούν έστω και ελάχιστα άωρα ωοθυλάκια στις ωοθήκες, ώστε στα πλαίσια της υποβοηθούμενης αναπαραγωγής να υπάρχει κάποια δυνατότητα γονιμοποίησης.
Οι ορμονικές μεταβολές μπορεί να αρχίσουν αρκετά χρόνια πριν από την εμμηνόπαυση, ενώ η περιεμμηνοπαυσιακή περίοδος χαρακτηρίζεται από μεγάλη διακύμανση στην παραγωγή οιστρογόνων. Κατά μέσο όρο τα οιστρογόνα είναι αυξημένα, ενώ παρατηρείται ανεπάρκεια και βράχυνση της ωχρινικής φάσης. Η σχετικά αυξημένη παραγωγή οιστρογόνων οφείλεται στην αυξημένη FSH, η οποία προκαλεί διεργασίες ωρίμανσης πολλαπλών ωοθυλακίων, συνεπώς και σε αυξημένη παραγωγή οιστρογόνων , τα οποία μπορεί στη συνέχεια να καταστείλουν την FSH. Η αύξηση της FSH οφείλεται κυρίως στη μείωση της ανασταλτίνης, μιας ορμόνης που φυσιολογικά παράγεται από τα ωοθυλάκια.
Το εντονότερο και πιο ενοχλητικό σύμπτωμα της εμμηνόπαυσης είναι οι εξάψεις. Πρωτοεμφανίζονται στην περιεμμηνοπαυσιακή περίοδο και στο 55% των γυναικών συνεχίζονται για 5 χρόνια, ενώ στο 35% για πολύ περισσότερο. Τα πρώτα επεισόδια διαρκούν λίγο (30sec-5min) και μπορεί να συνοδεύονται από αίσθημα παλμών, κεφαλαλγία, αδυναμία, λιποθυμική τάση και ίλιγγο. Συχνά υποχωρούν με την εμφάνιση ιδρώτα και αίσθημα ψύχους. Είναι συχνότερα κατά την διάρκεια της νύκτας. Δεν έχουν σχέση με την υποοιστρογοναιμία αυτή καθ’εαυτή αλλά μάλλον με τις απότομες διακυμάνσεις των οιστρογόνων. Όσο ψηλότερα ήταν τα προηγούμενα επίπεδα οιστρογόνων και όσο πιο απότομη και ταχεία η μεταβολή τους, τόσο εντονότερα αναμένονται τα αγγειοκινητικά φαινόμενα, που οφείλονται σε μεταβολές του θερμορρυθμιστικού κέντρου του υποθαλάμου.
Η υποοιστρογοναιμία οδηγεί και σε μία σειρά άλλων μετεμμηνοπαυσιακών συμπτωμάτων, όπως είναι η ατροφία του κόλπου, η αύξηση της έπειξης προς ούρηση, τα δυσουρικά ενοχλήματα, η ατροφία των μαστών, η λέπτυνση και ρυτίδωση του δέρματος, οι συναισθηματικές διαταραχές, ενώ μακροπρόθεσμα μπορούν να παρατηρηθούν οστεοπόρωση, αύξηση του κινδύνου καρδιαγγειακών νοσημάτων και αύξηση του κινδύνου για τη νόσο Alzheimer.
Η διάγνωση της εμμηνόπαυσης είναι κλινική και επιβεβαιώνεται με τον εργαστηριακό έλεγχο που περιλαμβάνει την ανεύρεση υψηλών τιμών FSH (>40U/ml) και χαμηλών επιπέδων οιστρογόνων.
Η θεραπεία της ορμονικής υποκατάστασης χρησιμοποιείται για την αντιμετώπιση των άμεσων συμπτωμάτων αλλά και για την πρόληψη των απώτερων επιπλοκών της εμμηνόπαυσης. Τα συμπτώματα της εμμηνόπαυσης, όπως οι αγγειοκινητικές διαταραχές και οι διαταραχές του ύπνου, αποτελούν την συχνότερη αιτία για την οποία χορηγείται αρχικά η θεραπεία υποκατάστασης. Κατά κανόνα, η χορήγησή της αφορά σε μικρό χρονικό διάστημα και είναι αποτελεσματική και ασφαλής.
Ο ρόλος της θεραπείας υποκατάστασης στην πρόληψη των οστεοπορωτικών καταγμάτων είναι καλά τεκμηριωμένος. Η χρήση οιστρογόνων αναστέλλει την απώλεια οστικής μάζας και μειώνει κατά 50% τον κίνδυνο σπονδυλικών καταγμάτων. Ο ιδανικός χρόνος έναρξης της αγωγής είναι, σε περίπτωση αυτόματης εμμηνόπαυσης , 12 μήνες μετά την τελευταία εμμηνορρυσία, ενώ , σε περίπτωση χειρουργικής εμμηνόπαυσης, αμέσως μετά την επέμβαση, ενώ πρέπει να διαρκεί για 5-10 χρόνια.
Η επίδραση της θεραπείας υποκατάστασης στην καρδιαγγειακή νόσο δεν έχει ακόμη πλήρως διευκρινισθεί. Τα α οιστρογόνα ασκούν προστατευτική δράση με την τροποποίηση της εικόνας των λιπιδίων (αύξηση HDL-χοληστερόλης, ελάττωση LDL-χοληστερόλης και ολικής χοληστερόλης). Ταυτόχρονα, όμως, αυξάνουν τα επίπεδα των τριγλυκεριδίων και του παράγοντα VII της πήξης, μεταβολές που σχετίζονται με αυξημένο κίνδυνο καρδιαγγειακών συμβαμάτων. Τέλος, πιθανολογείται ότι οι γυναίκες που λαμβάνουν οιστρογονική θεραπεία υποκατάστασης εμφανίζουν μείωση του κινδύνου εμφάνισης της νόσου Alzheimer.
Τα ορμονικά σκευάσματα (οιστρογόνα, προγεσταγόνα, τιμπολόνη) μπορούν να χορηγηθούν από του στόματος, που είναι και η πιο συνήθης οδός χορήγησης, διαδερμικά με την μορφή αυτοκόλλητων, ενδοκολπικά και τέλος υποδόρια με την μορφή εμφυτευμάτων.
Η χορήγηση ορμονικής θεραπείας υποκατάστασης αντενδεικνύεται απολύτως σε γυναίκες με ορμονοεξαρτώμενους όγκους (καρκίνος μαστού, καρκίνος ενδομητρίου, μηνιγγίωμα), με ενεργό θρομβοεμβολική νόσο, με χολοστατικό ίκτερο λόγω συνδρόμου Dubin-Johnson ή Rotor, με χρόνια ηπατική νόσο, με πορφυρία, καθώς και σε γυναίκες με αδιάγνωστη αιμορραγία από τα γεννητικά όργανα. Η παχυσαρκία, τα ινομυώματα , η ενδομητρίωση, το προλακτίνωμα, οι κιρσοί, ο υπερθυρεοειδισμός και η αρτηριακή υπέρταση, καταστάσεις που παλαιότερα εθεωρούντο ως αντενδείξεις για ορμονική θεραπεία υποκατάστασης, σήμερα δεν θεωρούνται πλέον ως αντενδείξεις και απλώς συστήνεται συχνότερος και διεξοδικότερος έλεγχος.
Ο καρκίνος του μαστού αποτελεί τον συχνότερο και σοβαρότερο φόβο των γυναικών, στον οποίο οφείλεται το χαμηλό ποσοστό χρήσης της ορμονικής θεραπείας υποκατάστασης. Στηριζόμενοι στα μέχρι σήμερα δεδομένα μπορεί να λεχθεί ότι ο σχετικός κίνδυνος για χρήση μικρότερη των 5 ετών δεν διαφέρει σημαντικά από αυτόν των γυναικών που δεν έχουν λάβει ποτέ αγωγή, ενώ ο σχετικός κίνδυνος για χρήση >5 ετών είναι ελαφρά αυξημένος. Τέλος, η δοσολογία και ο τύπος των οιστρογόνων καθώς και η προσθήκη προγεσταγόνου δεν μεταβάλλει τον σχετικό κίνδυνο. Παράλληλα, το θετικό οικογενειακό ιστορικό καρκίνου του μαστού δεν αποτελεί απόλυτη αντένδειξη. Όσον αφορά στον καρκίνο του ενδομήτριου δεν υφίσταται αύξηση του κινδύνου για τον εν λόγω καρκίνο, όταν χορηγείται συνδυασμένη ορμονική αγωγή. Στις περιπτώσεις που χορηγούνται μόνο οιστρογόνα, τότε ο κίνδυνος αυξάνει κατά 2-10 φορές. Όσον αφορά την πιθανότητα εμφάνισης θρομβοεμβολικής νόσου σε γυναίκες που λαμβάνουν ορμονική θεραπεία υποκατάστασης φαίνεται να είναι αυξημένη, χωρίς όμως η αύξηση αυτή να είναι στατιστικά σημαντική. Εναλλακτικά, σε περιπτώσεις που υπάρχουν αντενδείξεις για χορήγηση οιστρογόνων μπορούν να χορηγηθούν άλλα φάρμακα, όπως δισφωσφονικά, καλσιτονίνη, φθόριο, τροποποιητές των οιστρογονικών υποδοχέων ή και φυτοοιστρογόνα.

